紹介、特色
横浜市北東部の中核施設として、一般から高度先端医療までも含めて広く治療にあたるべく1991年4月1日に開院した病院です。脳神経外科は脳疾患全てを扱います。
一般当直以外に神経系として神経内科と脳神経外科とのいずれかが毎日当直し、くも膜下出血や外傷をはじめとして神経疾患一般の救急にとりくんでいます。くも膜下出血には24時間対応し、原則として早期診断、早期手術で、治療が困難な症例も積極的に治療しています。 また、くも膜下出血や未破裂脳動脈瘤等の血管障害や頭部外傷に加え、以下に記しますように脳腫瘍の症例数が多いことが当科の大きな特徴です。
頭蓋底腫瘍や悪性脳腫瘍などの治療困難な腫瘍に対しても、手術とともに最新の高精度放射線治療を組み合わせた治療を行っています。
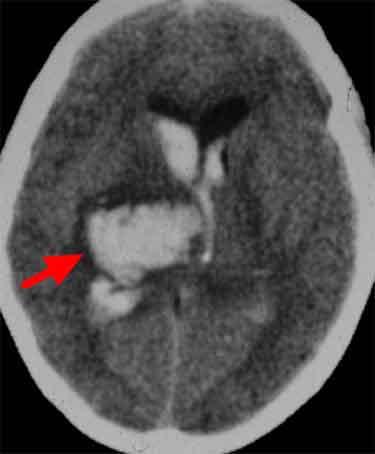
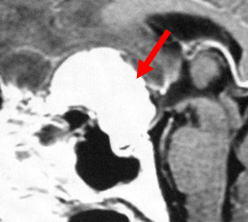
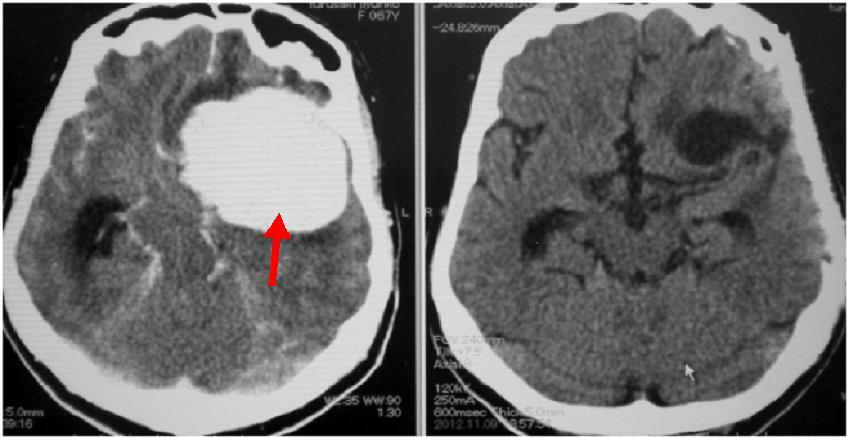
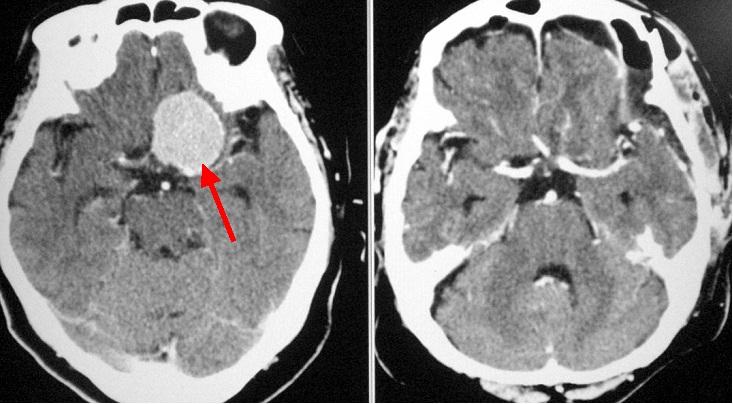
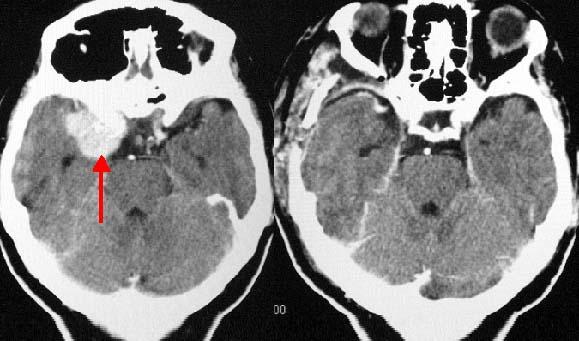
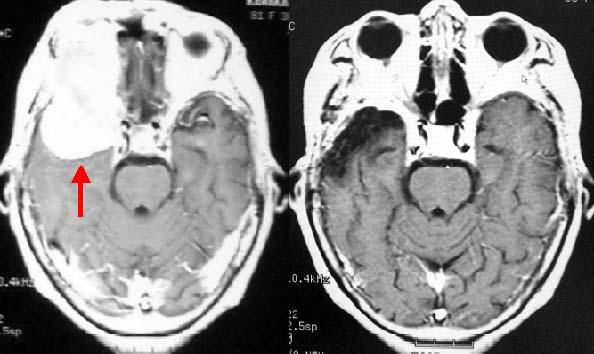
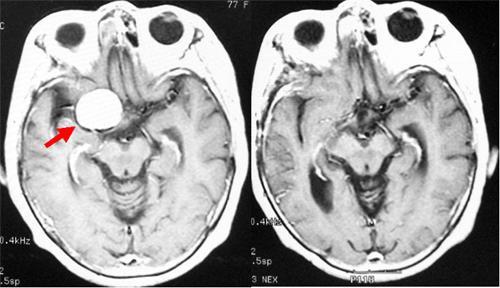
脳内血腫のCTです (赤矢印)
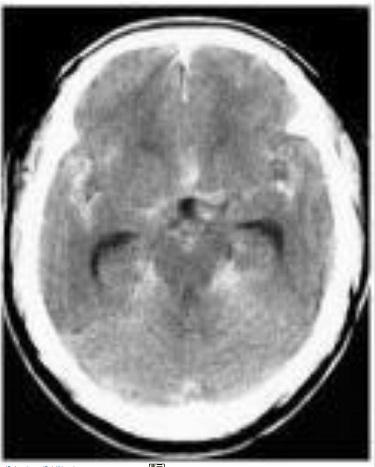
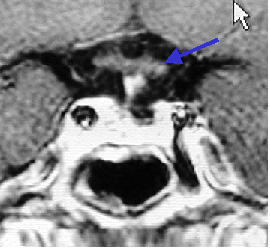
くも膜下出血のCTです
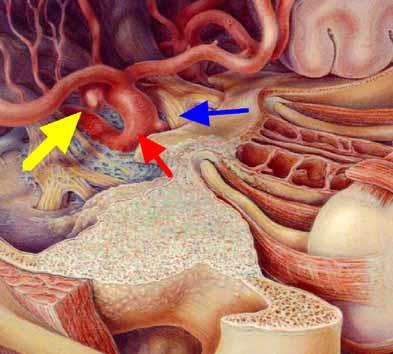
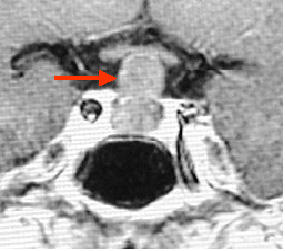
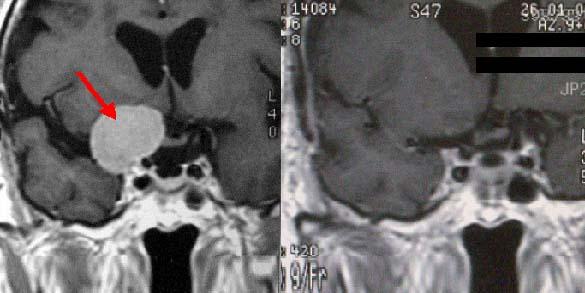
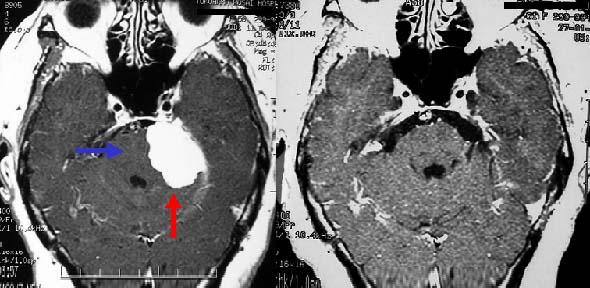
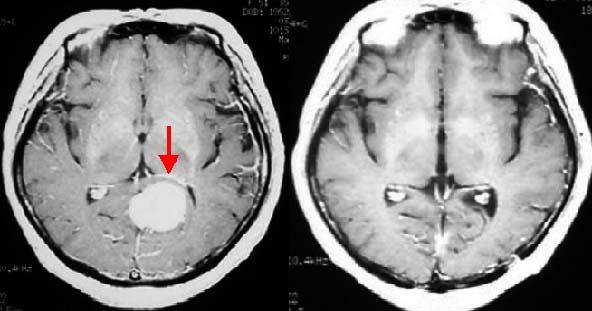
脳動脈瘤の例です(黄色)
-
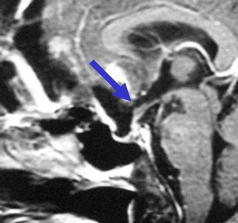
内頚動脈(赤)に発生しています。これが破裂するとくも膜下出血になります。
視神経(青)の近くにあります。この動脈瘤を手術により、クリップして止めます。脳組織をほとんど傷つけずに到達、手術できます。
出血のない脳手術とも言われる画期的な脳定位的放射線治療装置ガンマナイフが稼働中で、これは本院の大きな特色といえます。適応は聴神経腫瘍、髄膜腫、転移性脳腫瘍、神経膠腫、下垂体腫瘍、三叉神経鞘腫、松果体腫瘍、脳動静脈奇形、など多岐にわたっています。治療自体は1日で、開頭などの手術的侵襲はなく、入院は短期間ですみます。当院のガンマナイフ治療件数は2025年4月に総数14,000例を超えました。
更に当院では、開院以来治療を行ってきたガンマナイフに加えて、新たな定位放射線治療装置であるノバリスの最新機種「ノバリスSTX」が日本第1号機として平成26年4月から当院にて稼働しています。
ノバリスは定位放射線照射専用に開発されたリニアック照射装置です。多方向から照射される放射線をビームごとに強度を変化させて照射する強度変調照射(IMRT)などの多様な治療計画を可能とするソフトウェアと、精度の高い照射技術、赤外線とX線の監視システムによる体動追跡、微修正機能などのハードウェアが最適に融合した世界最高の装置と言えます。この優れた技術によって脳腫瘍、鼻咽頭部癌などの頭頸部病変のみならず、肺癌、肝臓癌、前立腺癌、脊椎腫瘍などの体幹部病変にも優れた治療効果が実証されています。 頭蓋内病変に関しましては、患者さんの頭部を固定する際のヘッドピンは不要で、マスクによる非侵襲的な固定で照射が可能です。治療適応としては腫瘍体積の大きな病変(転移性脳腫瘍や髄膜腫、下垂体腺腫、頭蓋咽頭腫などの良性腫瘍)や神経膠腫のようなびまん性に浸潤する腫瘍などが対象となります。ノバリスによりこれらの病変に対して複数回での分割照射が可能となり、高率な腫瘍制御効果が期待できます。
従来から行っているガンマナイフ治療に加えノバリスでの照射を開始することにより数ミリ大の微小病変から3センチを超えるような比較的大きな病変までの放射線治療が可能となり、開頭手術と同様の手術効果が期待され、かつ副作用や体の負担が極めて少ない最先端の治療を提供できるものと考えております。
当科では転移性脳腫瘍をはじめとするあらゆる脳腫瘍に対して、手術、化学療法、ガンマナイフやノバリスによる定位放射線定量やIMRT、全脳照射等を駆使した集学的治療が可能です。
(Ⅰ)脳腫瘍
脳原発腫瘍、転移性脳腫瘍のいずれにも積極的な治療を行っています。当科では多くの脳腫瘍に対する開頭手術を行っており、脳腫瘍症例が非常に多いことが特徴の一つとなっています。開頭手術に加え、リニアックやガンマナイフといった放射線治療、抗腫瘍剤による化学療法を適宜組み合わせ、カンファレンスの中で各患者さんについて最も適切な治療法を決定しています。後述するガンマナイフは限られた施設にしか設置されていない放射線治療装置で、当院における脳腫瘍治療において非常に重要な位置を占めています。また、下垂体腫瘍に対しては、開頭手術よりもむしろ経蝶形骨洞腫瘍摘出術により腫瘍の全摘出を目指し、更に摘出困難な例に対してはガンマナイフ治療を組み合わせ、より高い治療効果を得ています。
なお、ガンマナイフは当科の持つ非常に有力な武器であることに間違いありませんが、我々は安易にガンマナイフ治療に委ねてしまうことは厳に慎まなくてはいけないと考えています。脳腫瘍治療の原則は、やはり手術による摘出であり、可能な限り手術により全摘出を目指します。
当科では、手術の安全性向上を目指して術中のモニタリングや機器の整備に努めています。当院が有する手術支援に関する主な医療機器は以下の通りです。
① 日本光電社性神経機能検査装置:手術中にMEPやSEPの持続モニタリングを行います
② メドトロニック社製トラクトグラフィー:麻痺のリスクを軽減するため運動神経を可視化します
③ ブレインラボ社製CURVE2ナビゲーションシステム:術中のオリエンテーションをより正確にします
④ メドトロニック社製神経刺激装置:顔面神経等を術中に刺激して神経の位置を確認します
⑤ 術中蛍光血管撮影:ICGと呼ばれる物質を用いて術中に血管撮影を行います
⑥ 術中観察モジュール:5ALAと呼ばれる物質を用いて術中にグリオーマを可視化します
⑦ ドップラー装置:血液の流れの有無を音で確認します
⑧ 術中超音波検査装置:腫瘍や血腫の位置等を確認します
⑨ 超音波手術吸引器(CUSA):腫瘍を超音波で破壊しながら摘出する機器です。当院にはCUSA Clarityと呼ばれる最新機種が日本で最初に導入されました。
⑩ ソノペット:超音波で安全に骨削除等ができる医療器具です
⑪ オリンパス社製神経内視鏡エンドアーム
⑫ ICPセンサー:頭蓋内の圧を測定します
⑬ ZEISS社製手術顕微鏡KINEVO 900S:KINEVOの最新モデルで,日本で最初に導入されました
<1>聴神経腫瘍(前庭神経鞘腫)に対する当科の取り組み
聴神経腫瘍は当科が最も力をいれ、かつ得意とする疾患の一つです。この腫瘍は正確には上ないしは下前庭神経(ぜんていしんけい)と呼ばれる平衡感覚をつかさどる神経の鞘から生じるもの(神経鞘腫しんけいしょうしゅ)ですが、一般には聴神経腫瘍と呼ばれます。本腫瘍が難しいのは治療の際に必ず顔面神経機能と聴覚が障害されるリスクを伴うからです。
腫瘍が生じる前庭神経は聴覚を司る蝸牛神経と一体化して聴神経となっています。したがって、前庭神経から生じた腫瘍によって蝸牛神経が圧迫され、多くの例で聴力が低下しています。しかし聴力が正常に保たれていることも少なくなく、ケースによってさまざまです。ただし腫瘍が3センチを超えている場合、 聴力が残っていることは一般にまれです。聴力が残っている場合、治療に際して当然ながらこの聴力の温存を図る必要があります。殊に腫瘍が比較的小さな場合には聴力を残すことに全力を注ぎます。
顔面神経が障害されると、術後に手術側の顔面麻痺が生じ、麻痺が強い場合には外見的にも明らかとなります。この顔面神経麻痺は患者さんの日常生活にも大きな影響を及ぼし得るため、その神経機能の温存には神経刺激装置と呼ばれる最新式のモニタリング機器を使用しながら全力を尽くします。術直後には手術中の 剥離操作に伴う軽度の顔面麻痺を生じることはありますが、通常一過性であり、数週から数ヶ月単位で完全に回復します。
当科の本腫瘍に対する治療方針として、基本的には手術による全摘出を目指します。しかし本腫瘍は内耳道と呼ばれる部分から出る付近で顔面神経との癒着が強いことも少なくなく、また顔面神経自身も菲薄・脆弱化(うすく弱くなってしまっていること)しており、腫瘍との剥離操作そのものが顔面神経を損傷してしまうこともあります。このような場合には、当科では無理な剥離操作は避け、腫瘍をあえて一部残します。
そしてこの残った部分に対して後述するガンマナイフと呼ばれる特殊な放射線治療を行います。このガンマナイフによって聴神経腫瘍を抑え込める率は90%以上です。すなわち、当科の本腫瘍に対する治療の基本的な戦略は、手術による全摘出を目指すも、それが困難な場合には腫瘍の一部を残しガンマナイフとの組み合わせ治療を行うことにより、顔面神経麻痺等の後遺症を極力避けるということにあります。ガンマナイフを自施設で保有しているということは当科の大きな強みです。最新の手術機器を用いた開頭手術とガンマナイフを適宜組み合わせることにより、最善の治療を提供します。詳細は外来担当医に遠慮なくお尋ね下さい。
当科での聴神経腫瘍の患者さんの術後入院期間は平均で12日程度です。
聴神経腫瘍手術後の顔面神経麻痺は通常、術直後から問題になることが多いのですが、まれに術後しばらく経過してから生じてくることがあり、遅発性顔面神経麻痺とよばれています。手術後72時間以上経過してからあらたに生じてきたものを遅発性顔面神経麻痺とすると、その頻度は4.8%程度と報告されています。その原因は明らかではありませんが、ヘルペスウイルスとの関連を指摘する報告もみられます。一般に、この遅発性顔面神経麻痺の経過は良好で、3ヶ月以内には改善がみられ、一年以内にはかなり回復することが多いといわれています。
上記の内容に関しましては、以下の論文を参考にしています。
Grantら:Delayed facial palsy after resection of vestibular schwannoma. J Neurosurg 97:93-96, 2002
また、聴神経腫瘍の患者さんは、時に味覚障害を訴えることがあります。
ある報告によれば、約30%の患者さんにおいて手術前から何らかの味覚障害を訴えています。この味覚障害は約半数で手術後に正常化しますが、一方で不変や悪化も半数近くにみられます。手術前には味覚障害がなかった患者さんにおいても、約30%の方で術後に味覚障害が生じてきます。これは術直後というよりも、術後1-2ヶ月で発生し、かつ半数以上の患者さんでは1年以内に改善します。
なお、上記の内容については、以下の論文を参考にしています。
Watanabe K, Saito N, Taniguchi M, Kirino T, Sasaki T.Analysis of taste disturbance before and after surgery in patients with vestibular schwannoma. J Neurosurg 99:999-1003, 2003
以下に、最近当科にて行った聴神経腫瘍に対する手術のMRI画像を示します。
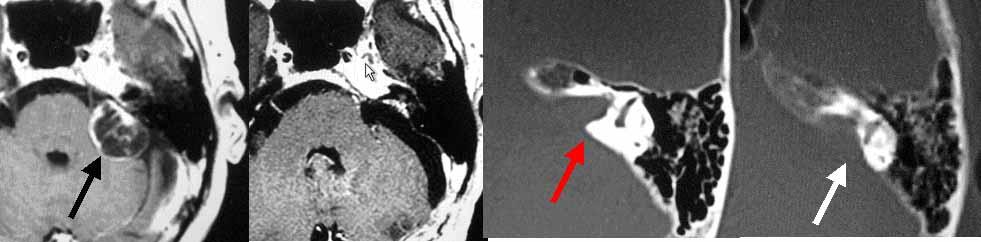
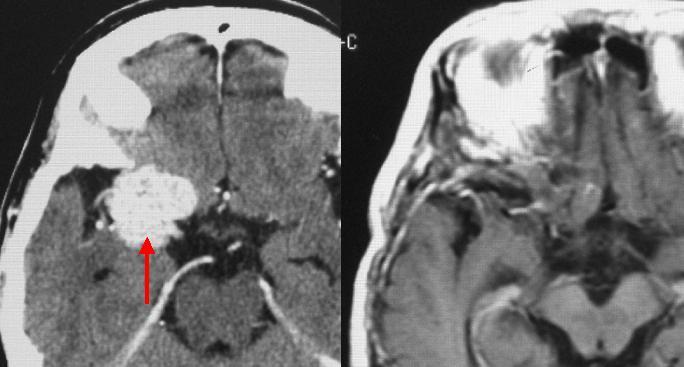
左の比較的大きな聴神経腫瘍です(一番左のMRI写真の黒矢印)。腫瘍内部が黒く、液体成分を多く含んでいることがわかります(嚢胞性といいます)。開頭手術により腫瘍は全摘出しました(左から2番目のMRI写真)。術直後から顔面神経機能は完全に正常でした。この手術では内耳道とよばれる部位の後壁をドリルで削る必要があります(右から2番目のCT写真の赤矢印の部分)。一番右のCT写真(手術後)では、その部分が削られていることがわかります(白矢印)。
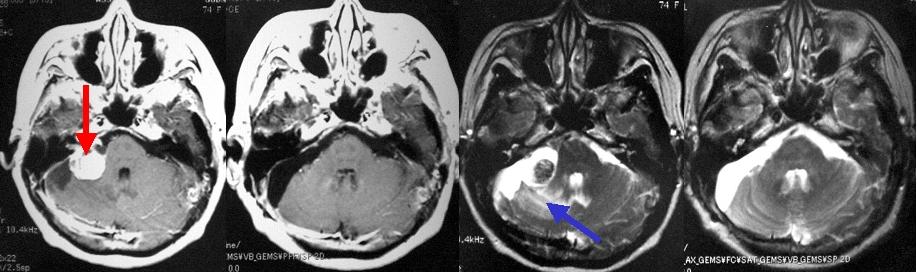
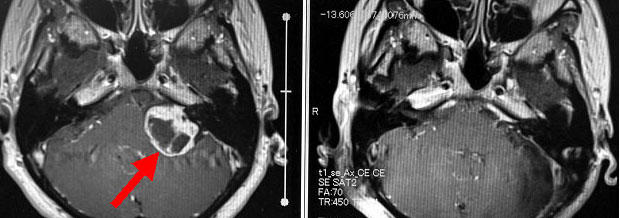
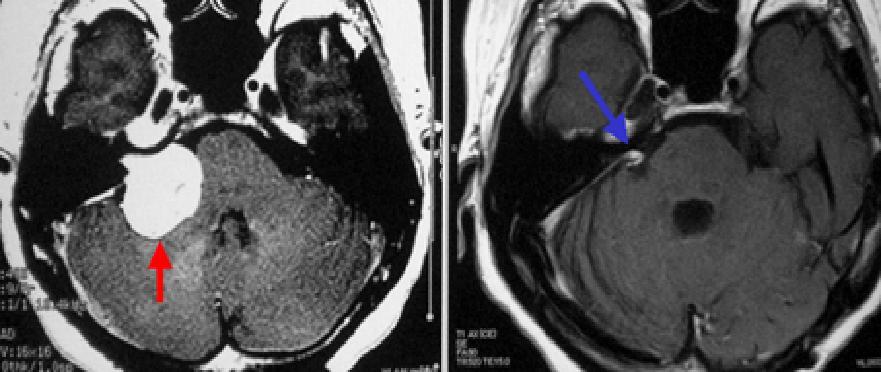
右聴神経腫瘍です(左写真赤矢印)。手術の前から腫瘍側の聴力は失われていたので、顔面神経機能の温存に全精力を注ぎました。腫瘍は一部小脳や脳幹部との癒着が強かったため、その部分はわずかに残しましたが、術後のMRIではわからない程度です(左から2番目の写真)。また術後に顔面神経麻痺は生じませんでした。なお、この患者さんには手術前のMRI画像上小脳に脳浮腫とよばれる脳のむくみが合併しており(右から2番目の写真の青矢印で示した白い部分)、これがふらつきの大きな原因となり歩行困難を来たしていました。手術後にはこの脳浮腫は消失し(一番右側の写真)、歩行可能となりました。
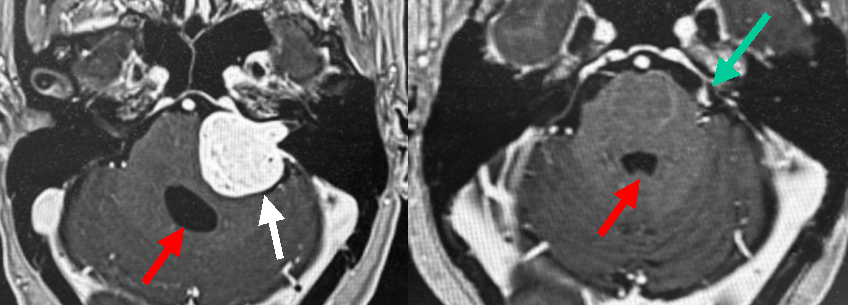
60代女性の左聴神経腫瘍です(左写真白矢印)。腫瘍が大きいために開頭腫瘍摘出を行いました。腫瘍はほとんど摘出しましたが,顔面神経との癒着が強かったごくわずかな部分を残しました。術中,0.03mAの電気刺激に対する良好な反応は維持することができ,術後に顔面神経麻痺は生じませんでした。術前有効聴力はありましたが温存できなかったため,蝸牛神経は切断して腫瘍を摘出しました。術後のMRIでは顔面神経上のごくわずかな腫瘍の残りが確認できます(右写真緑矢印)。
なお,本患者さんは腫瘍の影響で術前から水頭症を合併しており,第4脳室と呼ばれる部位の拡大がみられます(左写真赤矢印).腫瘍摘出により水頭症も改善し,術後は第4脳室も縮小しています(右写真赤矢印)。
40代女性の左聴神経腫瘍です(左写真白矢印)。腫瘍が大きいために開頭腫瘍摘出を行いました.幸い腫瘍は全摘出することができました.術中,0.03mAの電気刺激に対する良好な反応を維持することができ,術後に顔面神経麻痺は生じませんでした.術前有効聴力がありましたが温存できなかったため,蝸牛神経は切断して腫瘍を摘出しました。術後のMRIでは,腫瘍は写っていません(右写真)。
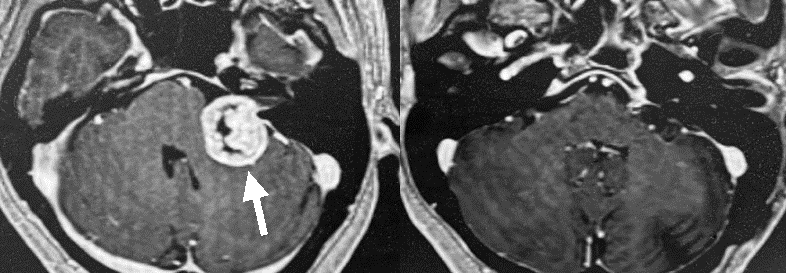
20代女性の比較的小さな聴神経腫瘍です(左MRI写真の赤い矢印先端の細長い白いかたまり)。小さな腫瘍ですが、若いということもあり手術により全摘出しました(右MRI写真)。聴力は温存され、顔面神経機能も正常のままでした。
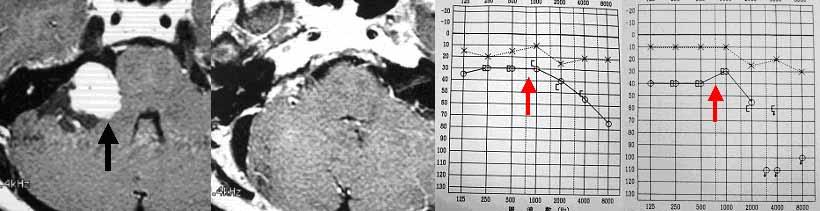
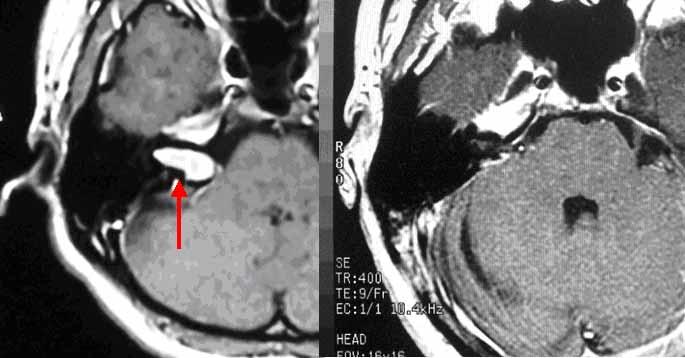
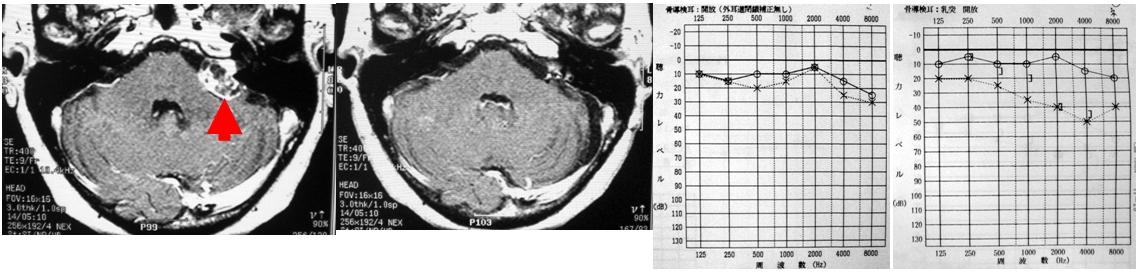
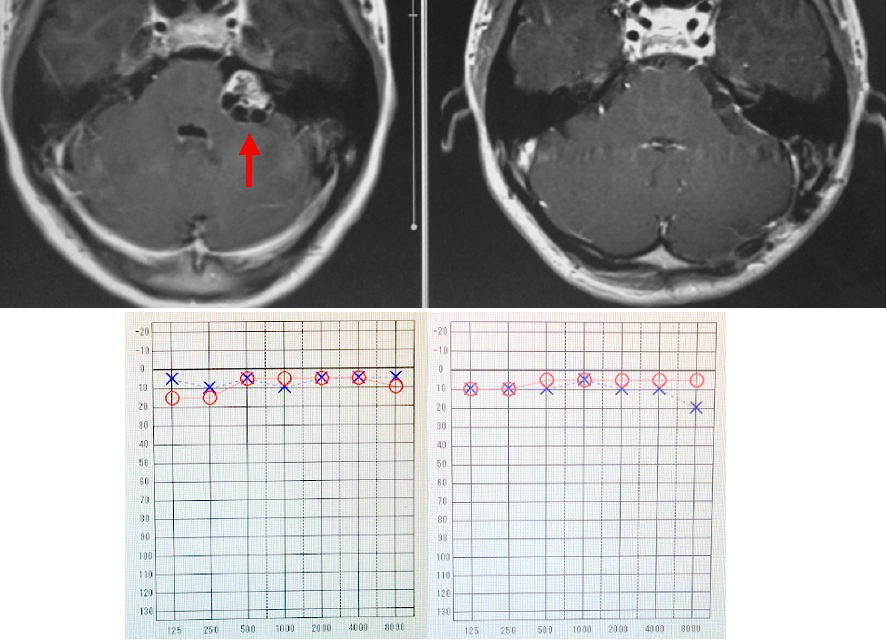
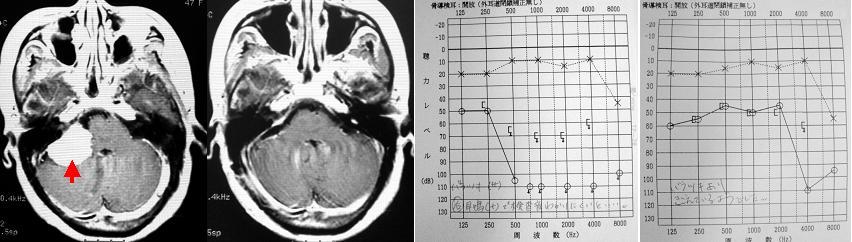
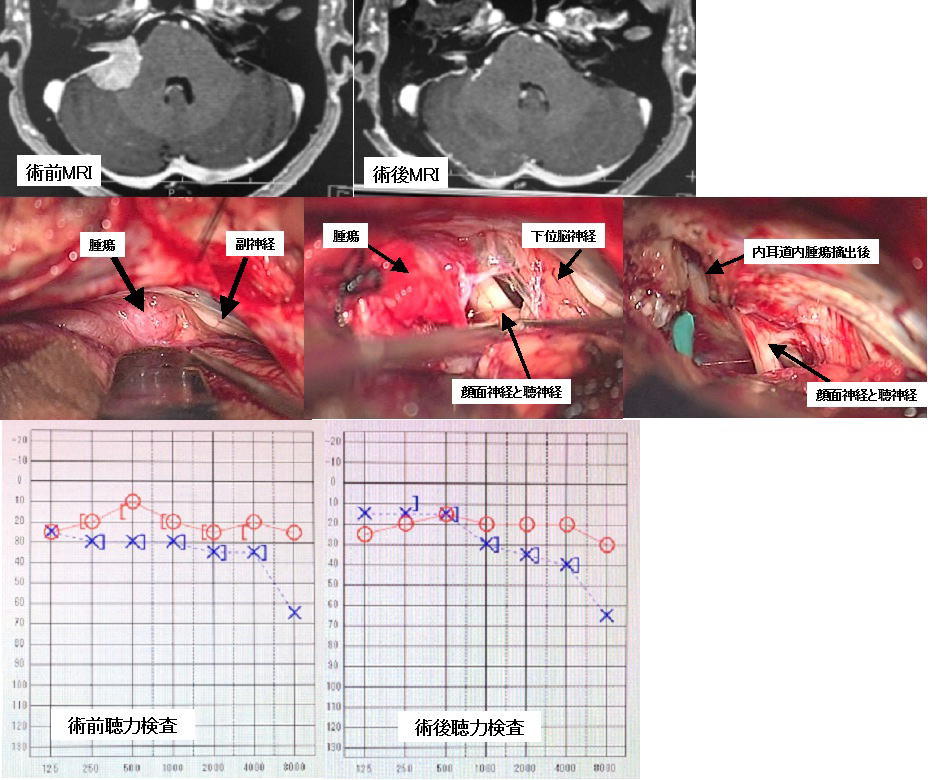
右の聴神経腫瘍です。一番左は手術前のMRI写真です(腫瘍は黒矢印で示しています)。この患者さんは術前に聴力が残っていたために、聴力温存を図った手術を行い、腫瘍を全摘出しました。左から2番目の写真は手術後のMRI画像であり、腫瘍はすべて摘出されています。顔面神経は完全に温存され、術直後から顔の麻痺はまったく生じませんでした。また聴力も温存されました(赤矢印)。右から2番目のグラフは手術前、一番右は手術後の聴力検査の結果です。有効聴力を温存し、顔面神経機能を完全に保ったままこの腫瘍を全摘出するには経験を要します。
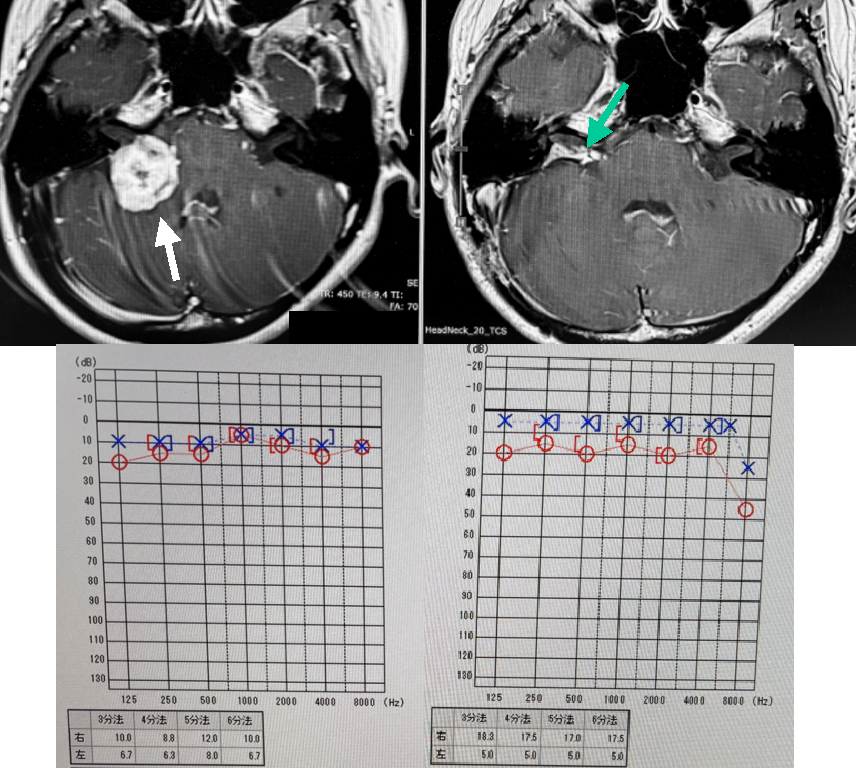
30代女性の右聴神経腫瘍です(上段左写真白矢印)。腫瘍が大きいために開頭腫瘍摘出を行いました。この患者さんは腫瘍側の聴力が保たれていました(下段左の聴力検査結果参照。赤が腫瘍側である右の聴力です)。年齢も若いことから腫瘍摘出と共に聴力の温存も図る方針としました。腫瘍と蝸牛神経,顔面神経の癒着が比較的強かったため,神経上に薄く一層の腫瘍を残存させました. 術中,0.03mAの電気刺激に対する良好な反応を維持することができ,術後に顔面神経麻痺は生じませんでした。術後のMRIでは神経上に残したわずかな腫瘍が確認できます(上段右写真緑矢印)。術後の聴力検査では,高音域でわすかな低下がみられますが,ほぼ術前と同程度に聴力は保たれています(下段右の聴力検査結果参照.赤が腫瘍側である右の聴力です)。 残存腫瘍に対しては半年ごとのMRIによる追跡を行い,増大傾向がみられれば,ガンマナイフを検討する方針としています。
50代の女性で赤矢印で示すように聴神経腫瘍がみられます。手術により腫瘍は全摘出されています(左から2番目の写真)。術前の聴力検査は正常でした(右から2番目の写真)。手術後、高音域が少し落ちましたが有効聴力は温存されました(一番右側の写真)。
左の聴神経腫瘍です(左写真の赤矢印)。すでに腫瘍側の聴力は失われていたため、手術の際には聴神経を切断して、顔面神経の温存に全力を注ぎました。幸い顔面神経麻痺を来たすことなく、腫瘍を全摘出することができました(右写真)。
比較的大きな聴神経腫瘍がみられます(左写真の赤矢印)。このときすでに有効聴力は残っていませんでした。それでも手術の際には聴力温存を試みました。聴力は残りましたが、有効聴力ではありませんでした。腫瘍は全摘出することができ(右写真)、顔面麻痺は生じませんでした。
50代の女性です。聴神経腫瘍に対してガンマナイフ治療を行いましたが、残念ながら効果が得られず腫瘍が大きくなり(左写真赤矢印)脳幹圧迫症状が出たため、開頭手術を行いました。一般にガンマナイフなどの放射線治療後には腫瘍と周囲組織の癒着が強くなるため手術が困難になることが多いとされています。当科ではガンマナイフを有することから、このような患者さんも多く経験しています。ガンマナイフ後の聴神経腫瘍の手術は困難なこともありますが、ケースバイケースであり、経験に基づいて可及的に安全に摘出するように努めています。本患者さんでは、内耳孔の出口で顔面神経との癒着が強かった部分をごくわずかに残して(右写真青矢印)、ほとんどの腫瘍を摘出しました。手術前から聴力は失われていたので術後も回復はみられませんでしたが、顔面神経麻痺は術直後から全くきたしませんでした。
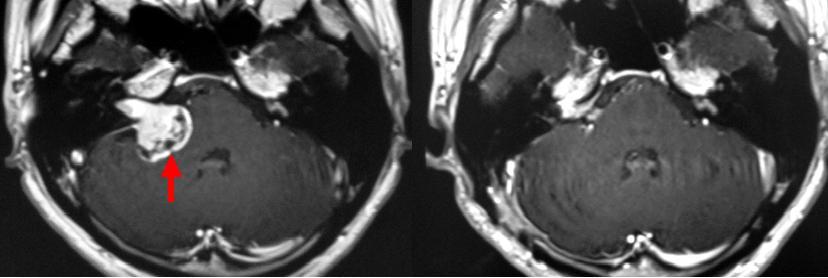
右聴神経腫瘍です(左写真の赤矢印),手術により,ほぼ全摘出しました(右写真).術後ごく軽度の顔面麻痺を来ましたが,3ヶ月後には完全に回復しました。
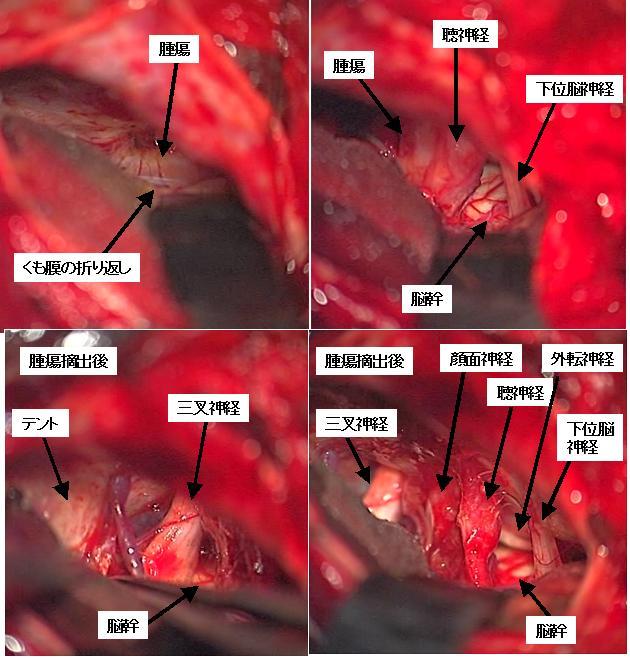
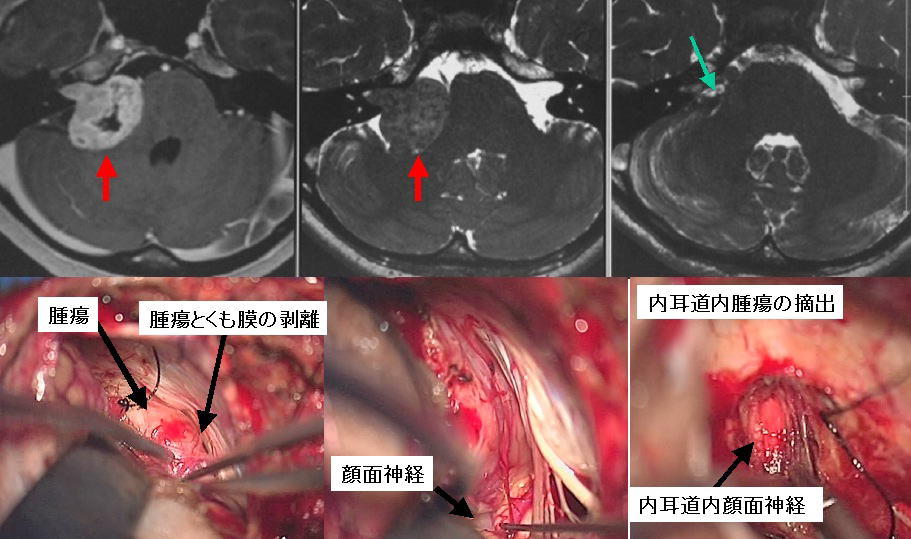
右聴神経腫瘍の術中所見です。左上は摘出前で、腫瘍が見えています。本来の神経は腫瘍のかげで見えません。腫瘍の表面にはくも膜が見えています。このくも膜の層を丁寧に残しながらくも膜外で腫瘍を摘出していくことが、この手術では非常に重要です。右上の写真は腫瘍摘出中です。かなり摘出は進んでおり、聴神経や下位脳神経、脳幹がみえるようになっています。下段の左右の写真は腫瘍摘出後です。脳幹のほか、三叉神経、顔面神経、聴神経、外転神経、下位脳神経といった正常構造物がすべてみえるようになっています。本例では腫瘍と顔面神経の癒着が比較的強く、機能温存のために顔面神経の表面に沿ってだけ、一層薄く腫瘍を残しています。この患者さんは、術直後から顔面神経麻痺は一切みられず、聴力は術前に比してやや低下しましたが、何とか残すことが可能でした。聴力を残すために、手術中にはABRおよびCNAPと呼ばれる術中モニタリングを行っています。
左の聴神経腫瘍です(左写真の赤矢印)。腫瘍がある側の聴力はすでになくなっていました。開頭手術により腫瘍を全摘出しました。
手術後も顔面神経麻痺は全く生じませんでした。術中所見を以下に示します。
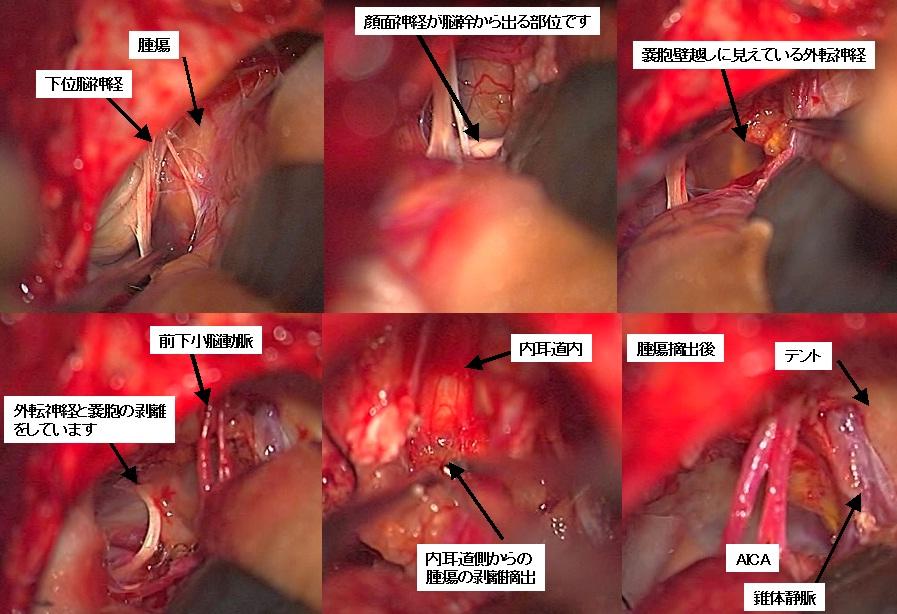
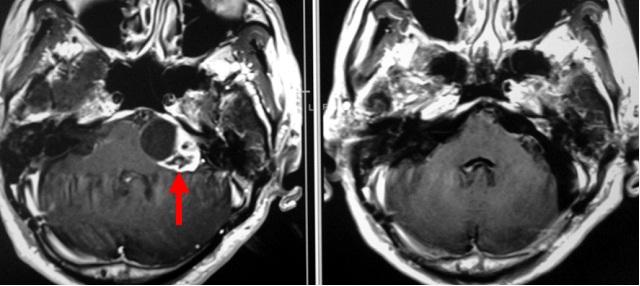
本患者さんは。腫瘍が液体成分を多く含む嚢胞性(のうほうせい)腫瘍です。このような嚢胞性腫瘍は、液体成分を抜けばすぐに小さくなるので手術が容易なように思えますが、実際にはそのようなことはなく、むしろ注意が必要です。嚢胞を形成する薄い膜に包み込まれるように顔面神経や外転神経が隠れているために、不用意な操作によりこれらの重要な神経が損傷されるリスクがあります。本例では、顔面神経の同定は容易でしたが、外転神経が嚢胞壁に包まれるように隠れており、慎重な剥離(はくり)操作が必要でした(下段左写真)。
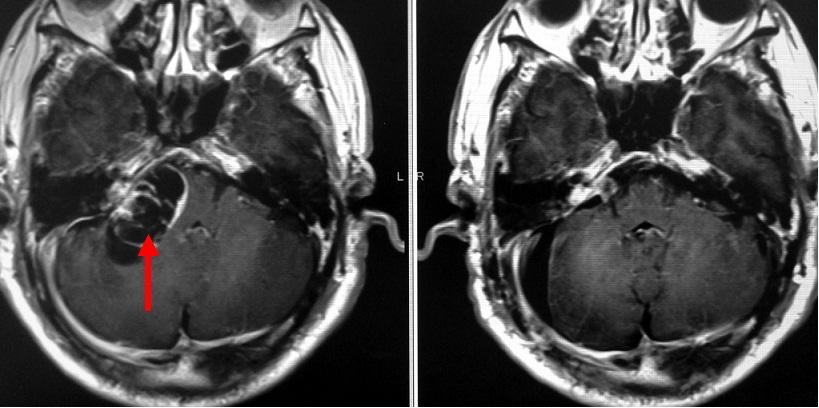
右の聴神経腫瘍ですが、この例も腫瘍は嚢胞性です(左写真赤矢印)。慎重な摘出操作を行い、顔面神経が非常に薄くなった部位のみわずかに腫瘍を残存せしめましたが、ほとんどを摘出しました(右写真)。
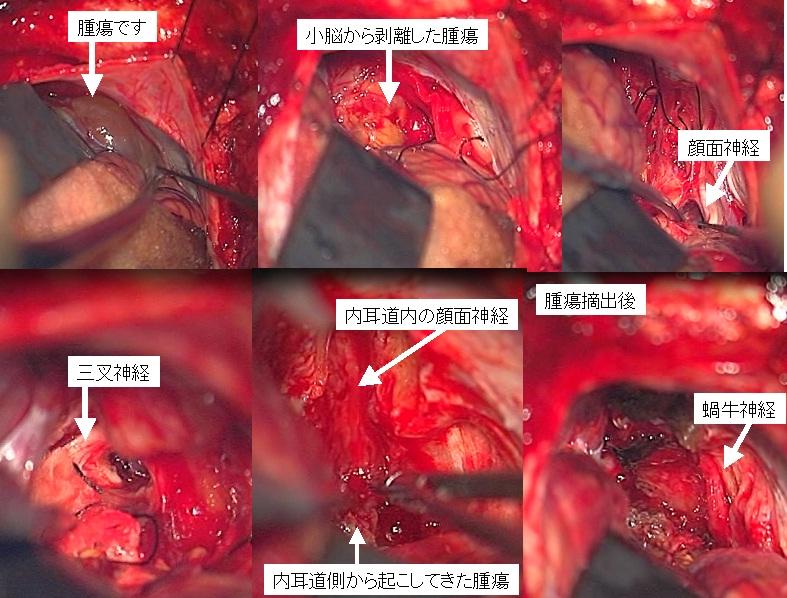
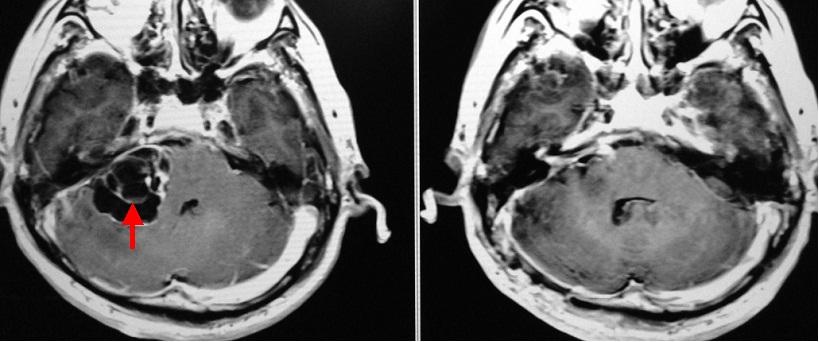
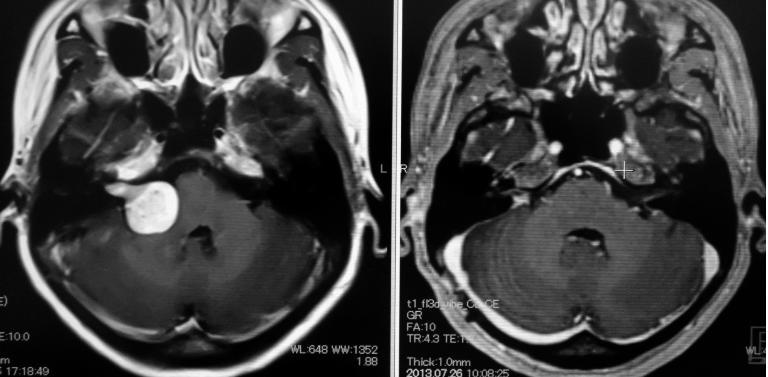
大きな嚢胞性の聴神経腫瘍です(下段左写真赤矢印)。術前は腫瘍側の聴力はほとんどありませんでした。
手術を行い、腫瘍を全摘出することができました(下段右写真で腫瘍は見えなくなっています)。手術中に顔面神経は言うまでもなく、蝸牛神経も同定できたため、これを肉眼的に温存しました(中段右写真に蝸牛神経という聴覚に関する神経を示します)。顔面麻痺も生じていません。
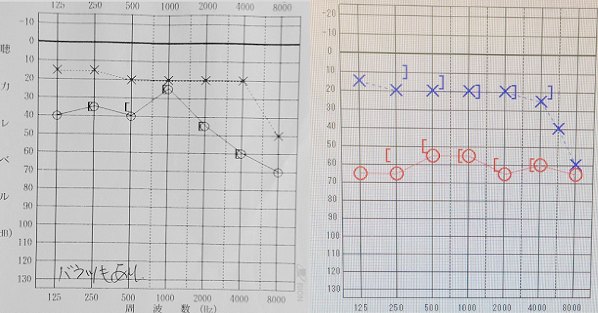
上記患者さんの術前(左)および術後(右)の聴力検査結果です。術後、腫瘍側の聴力温存はできましたが、術前に比して30dB程度低下しています。このため、日常生活においてはやや不便になってしまったことは否めません。
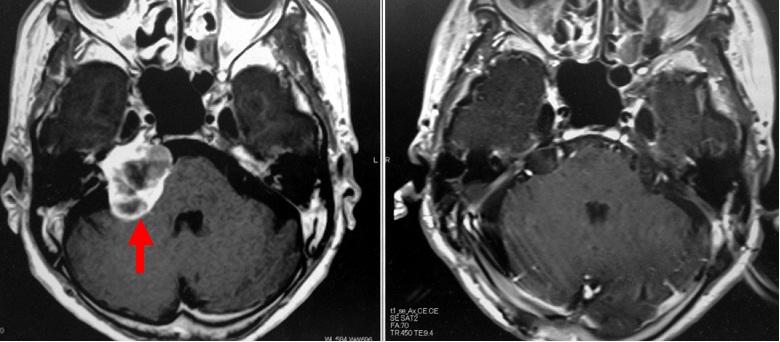
右の聴神経腫瘍です。すでに他院にてガンマナイフ治療が2回行われていましたが、腫瘍の増大を抑えきれず当科を紹介受診しました(左写真の赤矢印)。開頭手術により腫瘍をほぼ全摘出しました(右写真)。手術前から軽度の顔面麻痺がみられましたが、術後その悪化はみられませんでした。当科では、このようなガンマナイフ治療後の聴神経腫瘍手術も多く行っています。
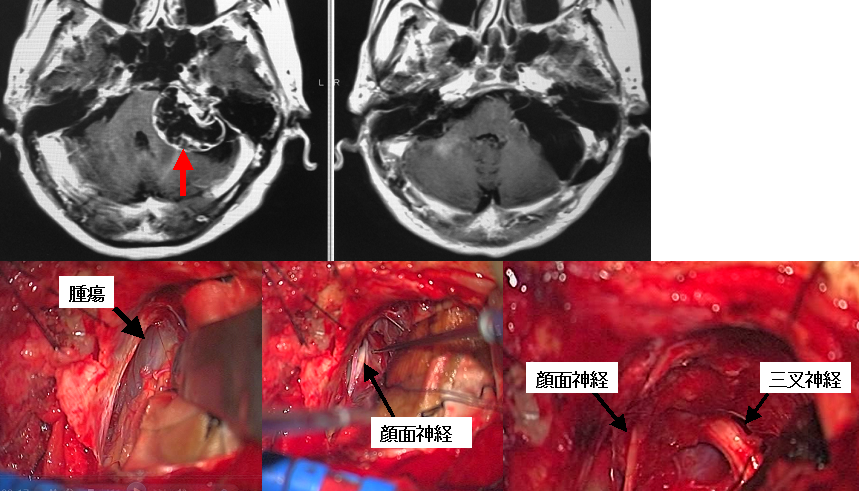
60代男性の再発聴神経腫瘍の例です。16年前に他院で左聴神経腫瘍の手術を受け、その後は定期的なフォローアップが途切れていたとのことです。ふらつきが強いということで当科を受診し、聴神経腫瘍が再発して非常に大きくなり脳幹を圧迫していることがわかりました(上段左写真の赤矢印)。16年前の手術によって軽度の顔面神経麻痺が残っていました。当科にて開頭腫瘍摘出術を行い、腫瘍の99%を摘出しました(上段右写真)。再手術であったため癒着があり内耳道内にのみごくわずかに腫瘍を残存させましたが、ここにはガンマナイフ治療を行いました。再手術例は一般に癒着などにより困難なことが少なくないのですが、本患者さんではもともとみられた顔面神経麻痺を悪化させることなく、腫瘍を摘出することができました。
下段は術中の所見です。腫瘍の尾側に顔面神経が確認され(下段中央の写真)、腫瘍摘出後は顔面神経や三叉神経が確認されています(下段右写真)。
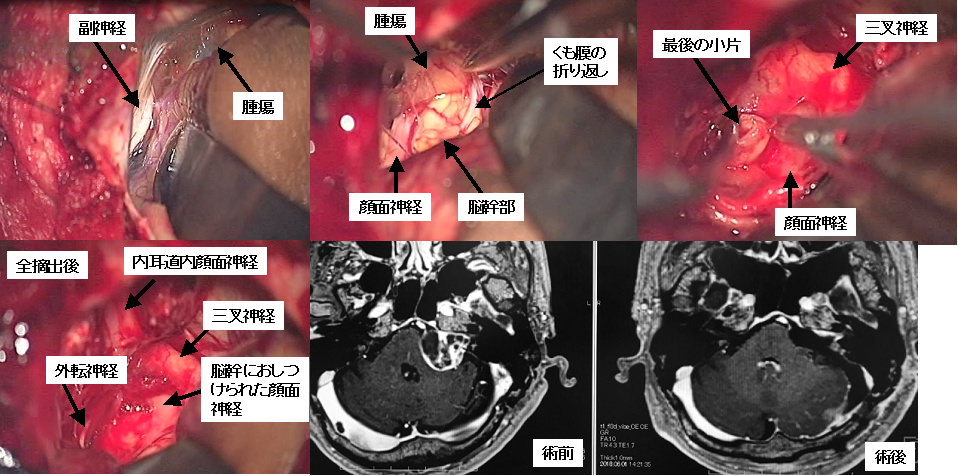
左聴神経腫瘍の術中所見です。上段左写真は摘出開始前に腫瘍を確認しているところです。腫瘍の内部をくり抜き(内減圧と呼びます)脳幹部と剥離を進め顔面神経を同定しています(上段中央写真)。上段右写真は最後の小片を摘出するところです。下段左写真は全摘出後の術野です。顔面神経のほか、外転神経や三叉神経も見えています。下段中央は術前、下段右は術後のMRI画像です。腫瘍が全摘出されていることがわかります。幸い術後に顔面麻痺を生じることもありませんでした。
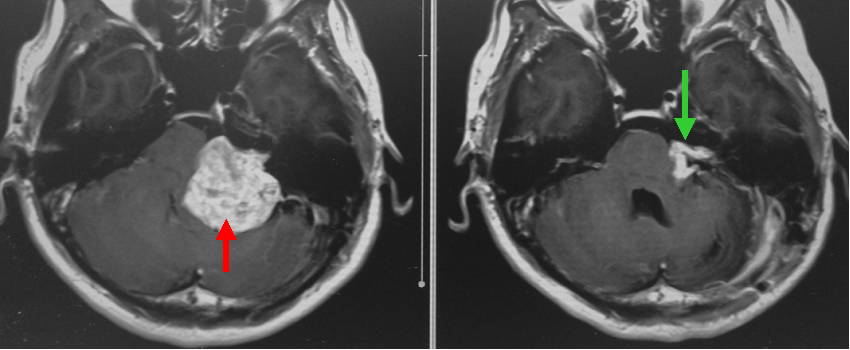
30代の男性にみられた大きな聴神経腫瘍です(左写真赤矢印)。開頭による腫瘍摘出を行いました。この患者さんの腫瘍は非常に出血しやすく、かつ周囲との癒着も顕著で手術に長時間を要しました。顔面神経麻痺を来さないために、神経の表面に一部腫瘍を残さざるを得ませんでした。術後のMRIでは神経の表面に残した腫瘍が確認できます(右写真緑矢印)。術後顔面神経麻痺は来しませんでした。残存腫瘍に対してはその後ガンマナイフ治療を行いました。
20代女性の聴神経腫瘍です(上段左写真赤矢印)。発見されたときの聴力は正常でした。腫瘍はそれほど大きくなくガンマナイフ治療も十分可能なのですが、年齢がとても若いことや聴力温存を希望されたことから患者さんと十分に相談した上で手術摘出を行いました。幸い腫瘍は全摘出することができ(上段右写真)、聴力は残すことができました。下段は聴力検査の結果で、左は術前、右は術後です。
30代女性の聴神経腫瘍です(上段左および中央写真赤矢印)。全摘出を目指しましたが腫瘍は非常に出血しやすく、かつ脳幹や顔面神経との癒着が通常よりも強かったため、ごくわずかの腫瘍を残して手術を終わりました。上段右写真は術後のMRIですが、緑矢印はわずかな残存腫瘍を示しています。なお、この患者さんはMRIの造影剤にアレルギー反応がみられたため、術後のMRI画像は造影剤を使用しない単純MRI検査を行っています。
下段は術中の所見です。内耳道内の腫瘍は摘出できたのですが、顔面神経が内耳道から出る部分で腫瘍との癒着が特に強く一部残存させました。術後はごく軽度の顔面神経麻痺をきたしましたが、半年後に正常に戻りました。
比較的大きな聴神経腫瘍です(上段白矢印)。腫瘍摘出を行い、顔面麻痺を来すことなく腫瘍を全摘出することができました(下段)。本患者さんでは顔面麻痺を来さずに全摘出することができましたが、この腫瘍はあくまでも良性腫瘍であり、全摘出にこだわるあまり顔面麻痺を来すようなことは厳に慎むべきであると考えています。
30歳台の女性に生じたとても大きな聴神経腫瘍です(上段写真)。脳幹が強く圧排されています。腫瘍は非常に出血しやすいタイプで腫瘍摘出には長時間を要しましたが、99%以上を摘出しました。顔面神経がもっとも非薄化している部分にごくわずかに腫瘍を残しているのですが、術後のMRI画像でもわからない程度です(下段写真)。術後は顔面神経麻痺を生じることなく、術後10日で退院されました。
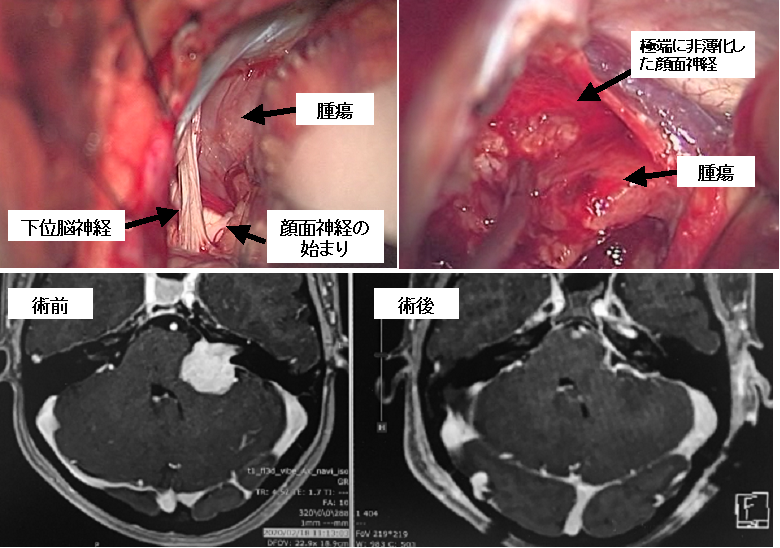
若い女性に発生した聴神経腫瘍です(下段左写真)。上段は術中所見ですが、ある程度大きめな腫瘍であるにも関わらず、摘出前から顔面神経の始まり(REZと呼びます)を確認できました。内耳孔出口部からの顔面神経の非薄化は極めて強く向こう側が透見できるほどでした。時間をかけ慎重に腫瘍を摘出し、顔面神経がもっとも非薄化している部分にごくわずかに腫瘍を残しているのですが、術後のMRI画像でもわからない程度です(下段右写真)。術後は安静時にはわからない程度のごく軽度の顔面神経麻痺を生じましたが、早期に完全回復しました。
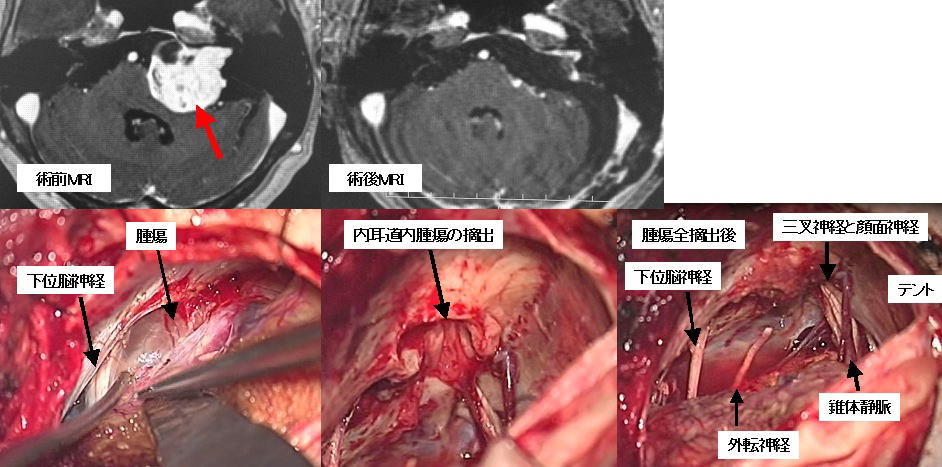
60代女性の聴神経腫瘍です(上段左写真赤矢印)。腫瘍が大きかったため開頭手術を行い、全摘出しました。術前から腫瘍側の聴力は喪失であったため温存は図りませんでした。上段右写真は術後のMRIですが、腫瘍がすべて摘出されていることがわかります。
下段は術中の所見です。左は摘出前の段階で神経と腫瘍を確認しています。中央は摘出途中で内耳道と呼ばれる骨の中の管を開放してその中の腫瘍を摘出したところです。右はすべての腫瘍を摘出した後で、いろいろな神経が確認できます。術後の顔面神経機能は直後から完全に正常でした。
当科の聴神経腫瘍に対する手術の具体的な戦略について
腫瘍の全摘出をできるだけぎりぎりまで目指しますが、どの時点で断念し、腫瘍を残しあとをガンマナイフに委ねるかということはむずかしい問題です。そこで当科では、術中の電気刺激に対する顔面神経の反応の程度を参考にしています。概略は以下のとおりです。
手術に際して、当科では可能な限り早期に顔面神経の脳幹からの出口を探りあてることに全力を注ぎます。脳幹部において顔面神経は白い束として視覚的にも確認可能です。これを電気刺激しますと、0.05mAという非常に弱い電流でも良好な反応が得られます。この反応を基準とします。その後、腫瘍の中身を可能な限りくりぬく様に摘出します(内減圧と言います)。この際、超音波吸引器を使用します。中身をくりぬいている分には顔面神経を障害する心配はありません。また、この操作の過程で出血を最小限に抑え周囲の顔面神経や脳幹部に血液が付着しないように細心の注意を払います。顔面神経に血液が付着すると肉眼的に神経を確認しにくくなるためです。施設によってはこの中身のくりぬきだけで手術を終了することがあります。しかしそれでは腫瘍の全摘出はできません。中身をくりぬいた後に小脳や脳幹、そして顔面神経(聴力が温存されている場合には蝸牛神経)との剥離操作が必要です。また、内耳道とよばれる側頭骨の一部の後壁をドリルによって取り除き、骨の中に存在する腫瘍をも摘出することが必要で、この操作には細心の注意が必要です。そして脳幹側からと内耳道側からと付き合わせるようにして腫瘍を少しずつ摘出していきます。非常に繊細な手術操作であり経験を要します。顔面神経は内耳道から出た部分において多くの場合非常に菲薄化しており、損傷されやすいと言えます。
この一連の操作において、当科では頻回に顔面神経の電気刺激に対する反応をチェックします。そして0.05mAでの反応が弱くなってきた場合には十分に注意します。0.05mAで反応がみられず、0.1mAで反応がみられるようになった場合、その時点でそれ以上の顔面神経との剥離操作は断念します。つまり、ぎりぎり限界まで腫瘍の内減圧を行った後に、0.05mAという非常に弱い電流刺激を用いながら慎重に神経との剥離を行い、反応を維持している限り全摘出を目指します。通常、顔面神経への電気刺激の強度は0.3mA以上が用いられていますので、私どもの基準はかなり厳しいといえます。当科での多くの経験から、0.05mAで反応がみられず、0.1mAで反応がみられる場合、術直後は顔面神経麻痺は明らかですが、多くは数週間以内に完全に回復します。逆に言えば、それ以上の障害では、最終的には完全に回復するとしてもそれまでに数ヶ月単位の時間を要することになります。したがって,当科での本腫瘍術後はほとんどの場合、顔面神経麻痺はみられないか、みられても軽度で数週間以内に改善します。聴力温存を図るためには聴性脳幹反応(ABR)と呼ばれる聴覚刺激によるモニタリングを行いながら腫瘍を摘出していきます。この際、腫瘍と蝸牛神経とよばれる聴覚をつかさどる神経との間に前庭神経をクッションのように残すことが重要とされています。術前に有効聴力が残っている場合にはその温存にも全力を注ぎますが、一般に聴力の温存よりも顔面神経の温存が優先されます。
顔面神経との癒着が強い部分をわずかに残したとしても、そこが後で大きくなってくることは少ないと考えられています。またガンマナイフを行えば、極めて高い確率(90%以上)でその後の腫瘍増殖を抑えることが可能です。
このように聴神経腫瘍は手術による治癒が望める、あるいはガンマナイフにより完全に抑え込むことができる良性腫瘍であり、そのためにも適切な治療方法を選択することが肝要です。じっくりと時間をかけて治療法を考える余裕がある疾患です。当科では開頭手術、ガンマナイフあわせて年間約60例の聴神経腫瘍の治療を行っています。御不明な点は遠慮なく脳神経外科スタッフにお尋ね下さい。
<2>髄膜腫について
髄膜腫と呼ばれる腫瘍も当科が最も得意とする腫瘍の一つです。。髄膜腫は一般に良性ですが、頭蓋底と呼ばれる深部に生じることも多く、このような場合に治療が難しくなります。頭蓋底髄膜腫に対しても当科では手術とガンマナイフを組み合わせた治療を行っています。ただし、安易にガンマナイフ治療に委ねるようなことはせず、可能な限り手術摘出による全摘出すなわち治癒をはかります。そのためには頭蓋底外科とよばれる骨削除(ドリリング)を中心としたテクニックを駆使します。頭蓋底部の骨を削除することにより脳の圧排を可能な限り軽減し、限られた視野から腫瘍を丁寧に摘出するのが頭蓋底外科手術です。一般に頭蓋底外科手術は長時間を要しますが、当科では神経刺激装置等の最新モニタリングやニューロナビゲーターと呼ばれるナビゲーションシステムを使用しながら安全な手術に努めています。髄膜腫は良性であり、通常腫瘍の成長速度は速くはありません。したがって、その治療方針決定にあたっても十分な時間があることが一般的です。つまり慌てて無理に御自分を納得させて治療方針を決める必要はないのです。私どもは、いろいろな治療法をお示しした上で、十分な時間をかけて患者さんと相談し、双方が納得した上で治療に入ることが最も重要であると考えています。そのためには外来受診が何度にわたってもかまいません。心配なことや疑問点は遠慮なく担当医にお申し出下さい。
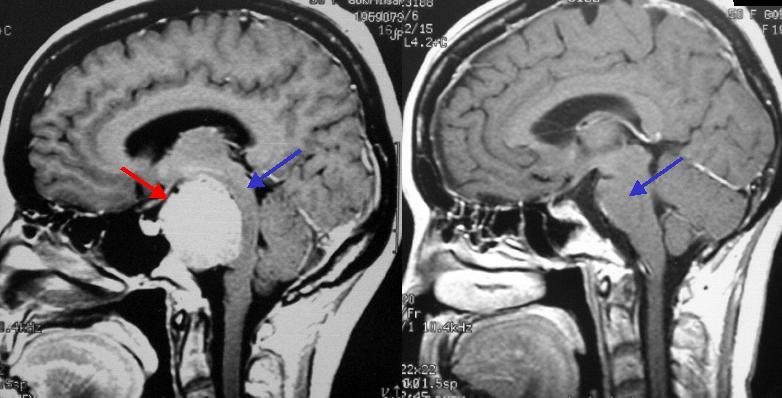
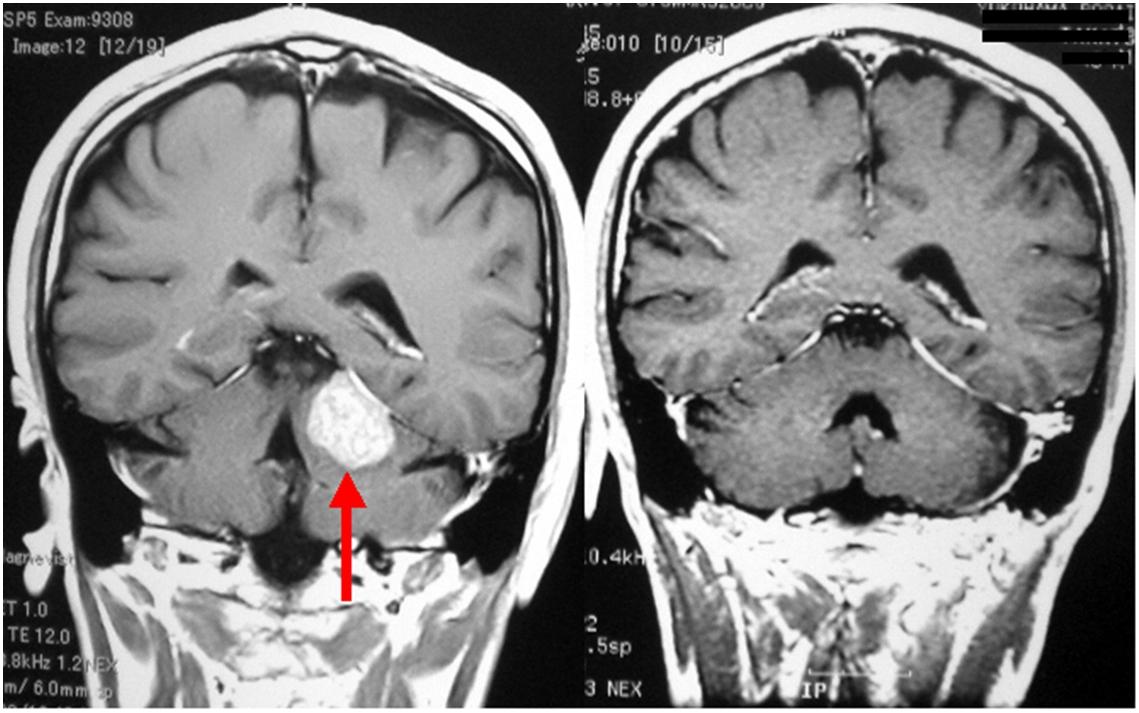
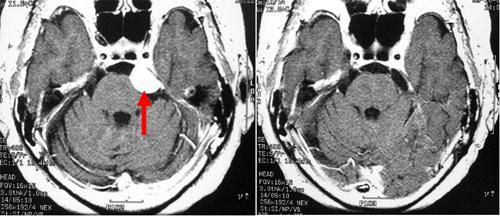
50代女性の斜台(しゃだい)と呼ばれる部位に生じた髄膜腫(左写真赤矢印)です。非常に大きな腫瘍で脳幹部が強く圧迫されています(左写真青矢印)。症状として歩行障害を来たしていました。側頭骨を削る頭蓋底手術の手技を用い、2回に分けて腫瘍を摘出しました。2回目の手術後のMRIでは腫瘍は摘出され、脳幹の圧迫はなくなり正常の形に戻っています(右写真青矢印)。後遺症として右側の聴力が低下しましたが、歩行障害は改善し、日常生活に復帰しました。
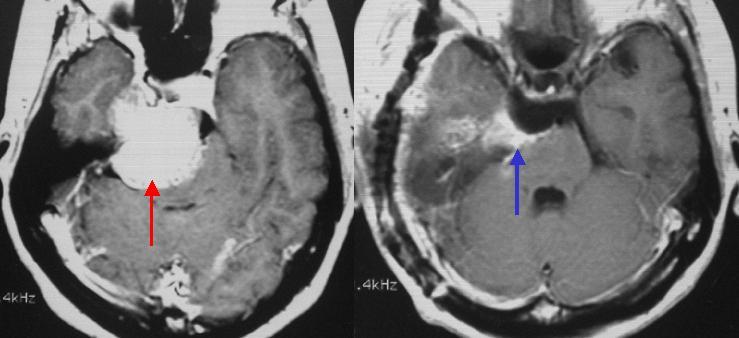
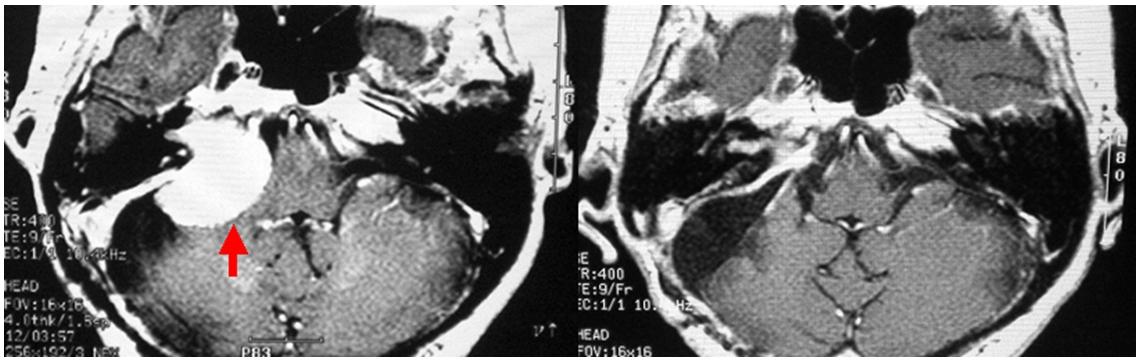
斜台錐体骨部(しゃだいすいたいこつぶ)と呼ばれる部位に生じた髄膜腫です(左写真赤矢印)。側頭部から腫瘍にアプローチで大部分を摘出しました。術後のMRIではわずかに残存していますが(右写真青矢印)、この部分にはガンマナイフ治療を行いました。
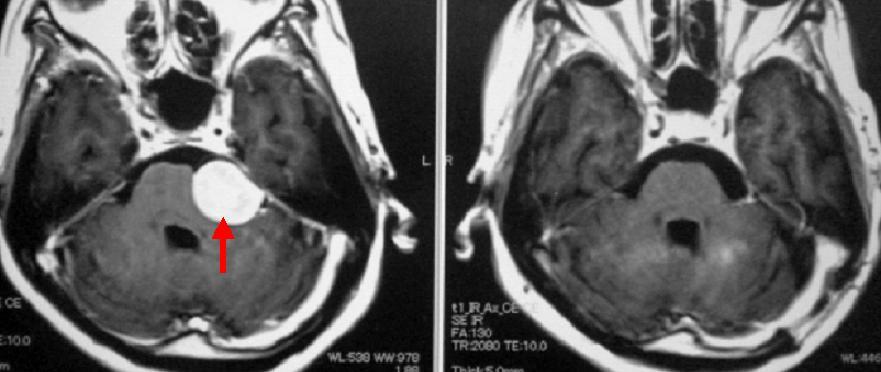
小脳テントと呼ばれる部位に生じた髄膜腫です(左写真赤矢印)。症状は特にありませんでしたが、脳幹部が圧迫されていたため手術を行い、全摘出しました(右写真)。
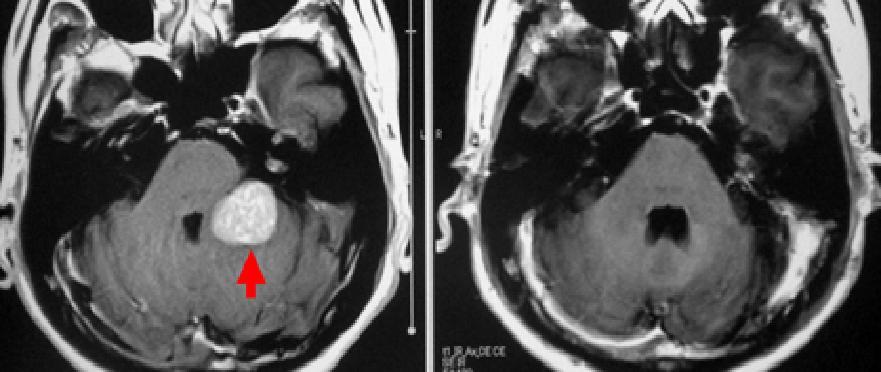
小脳テントと呼ばれる部位に生じた髄膜腫です(左写真赤矢印)。症状は特にありませんでしたが、脳幹部が圧迫されていたため手術を行い、全摘出しました(右写真)。
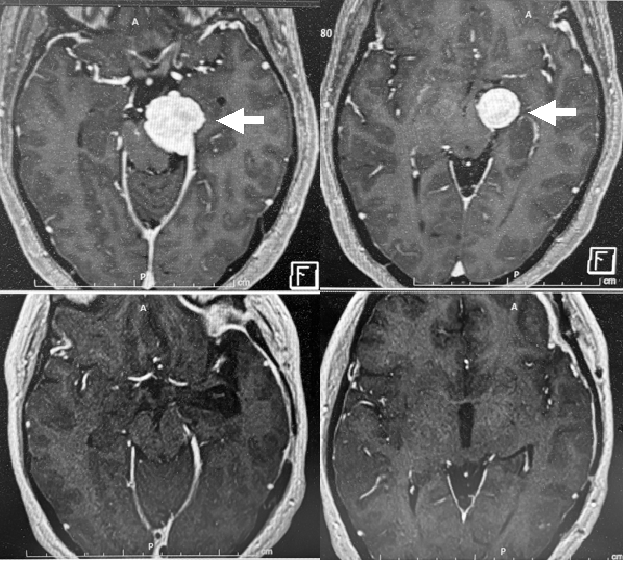
40代女性の小脳テントの上下にわたる髄膜腫(上段白矢印)です。左の前頭側頭部を開頭し,シルヴィウス裂とよばれる前頭葉と側頭葉の間のスペースを利用して,腫瘍を摘出しました(下段)。
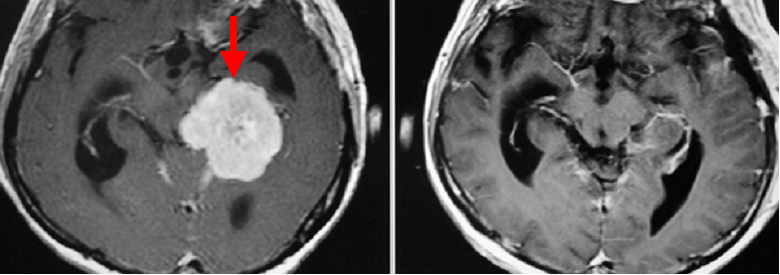
小脳テントとよばれる部位に生じた大きな髄膜腫です(左写真赤矢印)。脳室と呼ばれる部分を経由して腫瘍に到達し、後遺症を出すことなく腫瘍を全摘出しました(右写真)。
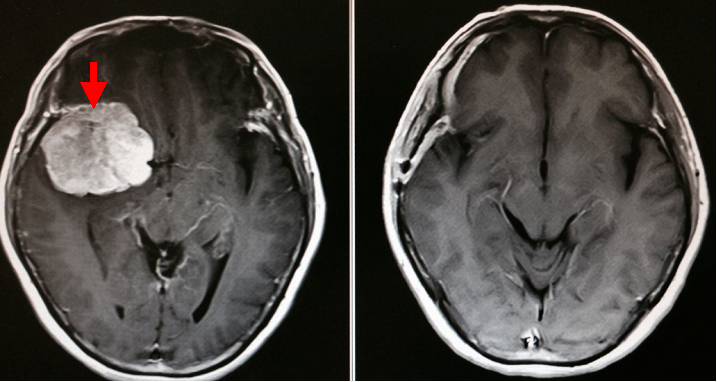
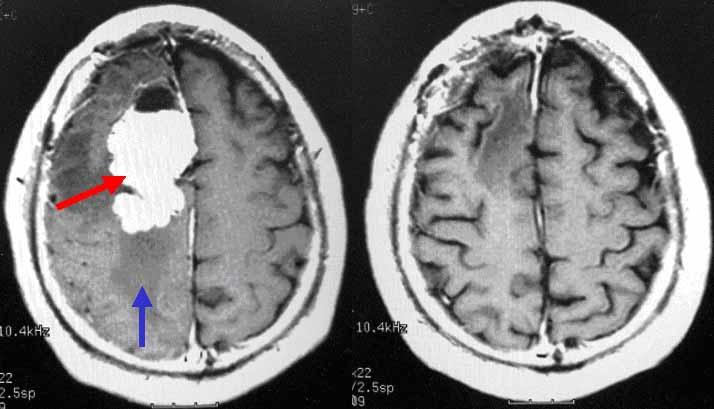
蝶形骨縁と呼ばれる部位から生じた巨大な髄膜腫です。左写真は手術前のCT検査ですが、非常に大きな腫瘍(赤矢印)がみられ、脳が歪んでおり、水頭症まで来たしています。来院時すでに意識障害がみられ、非常に危険な状態であったため、緊急で腫瘍摘出術を行いました。腫瘍は非常に出血しやすく時間がかかりましたが幸い全摘出することができ、最終的には元気に退院されました。髄膜腫は基本的には良性腫瘍ですが、本腫瘍の細胞にはやや異型性(細胞の形が不均一)がみられたため、今後再発には注意が必要と考えられます。
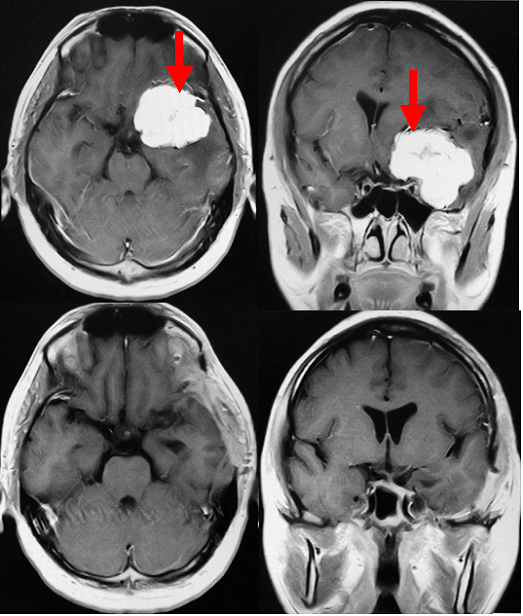
50代女性にみられた大きな髄膜腫です(左写真赤矢印)。頭痛をきっかけに発見されました。腫瘍は大きかったのですが、周囲の脳や神経、血管との癒着はほとんどみられず、比較的容易に後遺症なく全摘出することができました(右写真)。
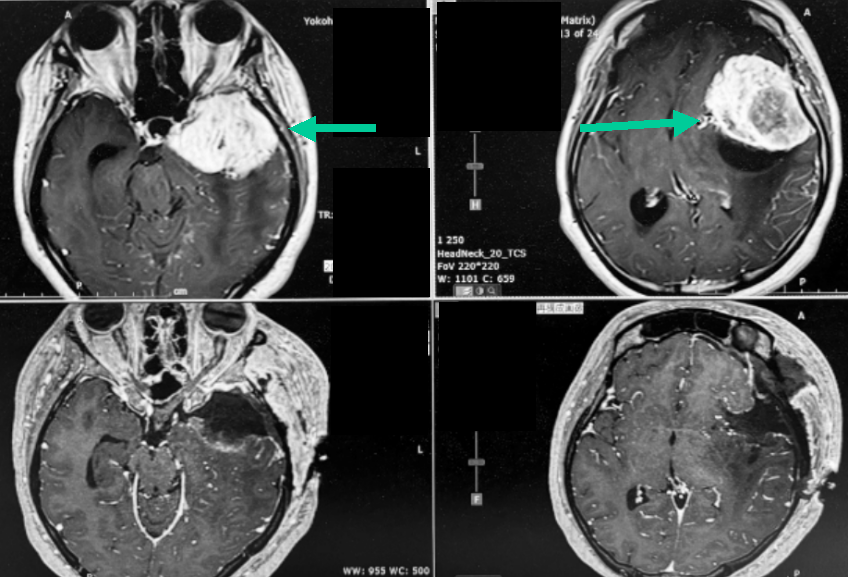
40代男性にみられた大きな髄膜腫です。一過性の失語症状をきっかけに発見されました。上段は手術前の頭部造影MRI画像です。。赤矢印で腫瘍を示しています。上段右は冠状断と言って、向かい合ってみたイメージです。腫瘍によって脳が強く圧排され、変形していることがわかります。脳浮腫も伴っています。開頭術により腫瘍を全摘出しましたが、本例では腫瘍と周囲組織、特に中大脳動脈と呼ばれる大きな血管との癒着が強く、全長にわたって手術用のはさみを用いた慎重な剥離(これを鋭的剥離と呼びます)が必要で、摘出には長時間を要しましたが、幸い後遺症なく摘出することができました。
30代女性にみられた非常に大きな左蝶形骨縁部の髄膜腫です。上段は術前のMRIで,腫瘍(緑矢印)により,脳が強く押されていることがわかります。血流が非常に多い腫瘍であったことから,術前に塞栓術を行い血流を減らしてから腫瘍摘出を行いました。腫瘍が大きいために長時間を要しましたが,術中に視神経や内頚動脈,中大脳動脈,穿通枝,動眼神経等の重要構造物を全て確認,温存してほぼ全摘出することができました。術後のMRIでは腫瘍は摘出されていることがわかります(下段)。 幸い後遺症や合併症を来すことなく元気に退院されました。
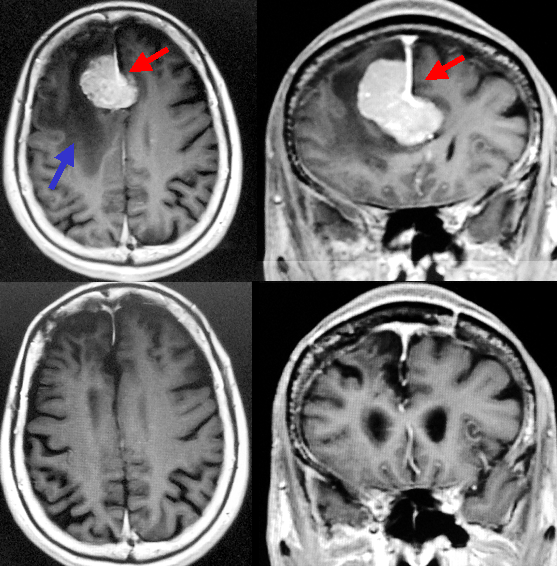
大脳鎌(だいのうがま)という場所に生じた比較的大きな髄膜腫です(上段赤矢印)。脳浮腫を伴っています(青矢印)。手術により全摘出できましたが(下段)、病理検査の結果、細胞分裂が盛んであるという結果であったため(MIB-1 indexとよばれる数値が8%と高値)、慎重に経過観察をしています。
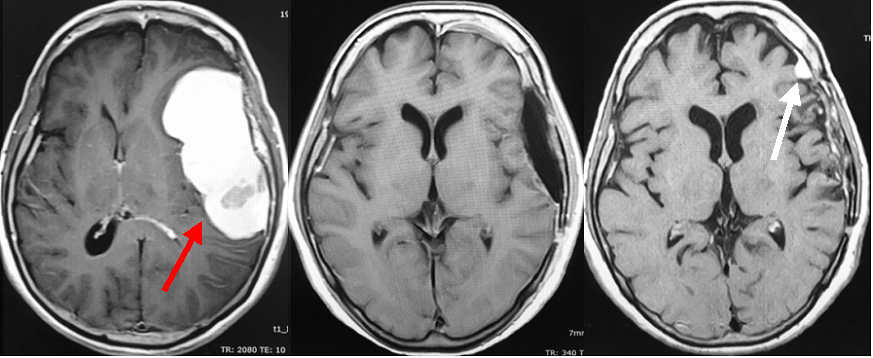
側頭円蓋部に発生した大きな髄膜腫です(左写真赤矢印)。腫瘍は非常に大きいのですが、浅い部位の腫瘍であり、頭蓋の髄膜腫と比較すると摘出は容易であると言えます。脳表や血管との癒着が強い場合には全摘出は困難になります。開頭手術により腫瘍を全摘出しました(中央写真)。病理診断は異形髄膜腫という再発をしやすいタイプであり、細胞分裂の程度を示すミブワンインデックス(Mib-1 index)の数値が8%(通常1-2%)と高値でした。後遺症なく退院され、外来にて経過観察となっていましたが、6年後のMRI検査で小さな再発がみつかりました(右写真白矢印)。幸い小さな段階で見つかりましたので、この再発病変は手術摘出することなく、ガンマナイフと呼ばれるピンポイントの放射線治療で抑え込むことが可能でした。
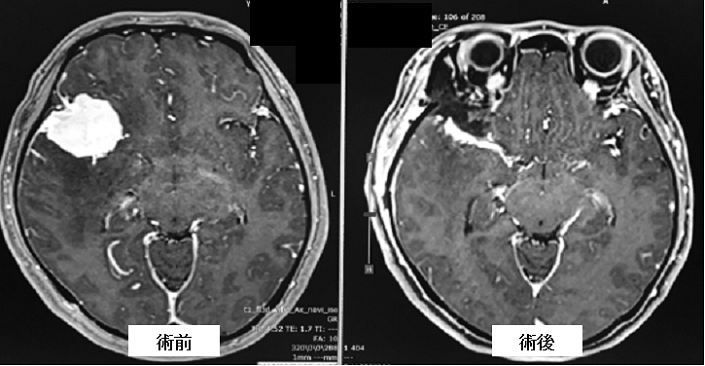
30歳台女性の側頭部の髄膜腫です。周辺脳の脳浮腫も伴っていたため手術の適応があると判断しました(左写真)。腫瘍はさほど大きくはなかったのですが、腫瘍と周囲脳および血管(中大脳動脈と呼ばれる非常に重要な血管)との癒着が顕著であったため、手術難度は非常に高く、予想外に長時間を要しました。腫瘍と周囲脳および血管との癒着が強いということは無理をして全摘出を目指すと脳や血管の損傷を来して麻痺などの後遺症を生じる恐れがあるということを意味します。このため、脳や血管に癒着している腫瘍を一層のこしてその他の腫瘍を摘出しました(右写真)。術後は後遺症なく経過していますが、今後残存腫瘍の増大がみられるようであれば、ガンマナイフ治療を考慮します。
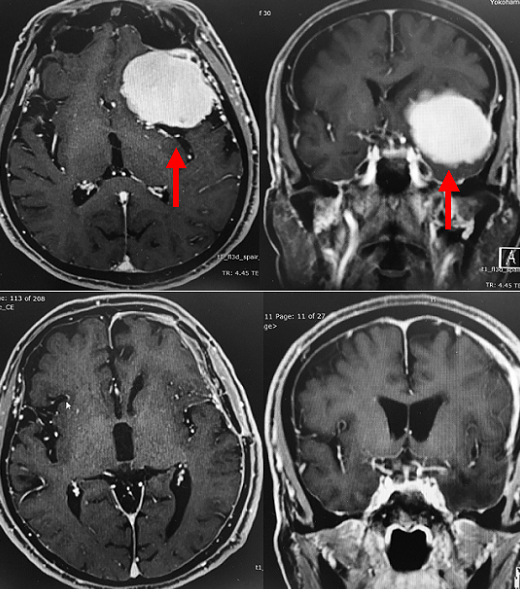
70台男性の大きな髄膜腫です(上段の赤矢印)。痙攣があったため手術が必要と判断し、開頭腫瘍摘出術を行い、腫瘍を全摘出しました。幸い後遺症なく退院できました。術後のMRI(下段)では、腫瘍は完全に摘出されています。
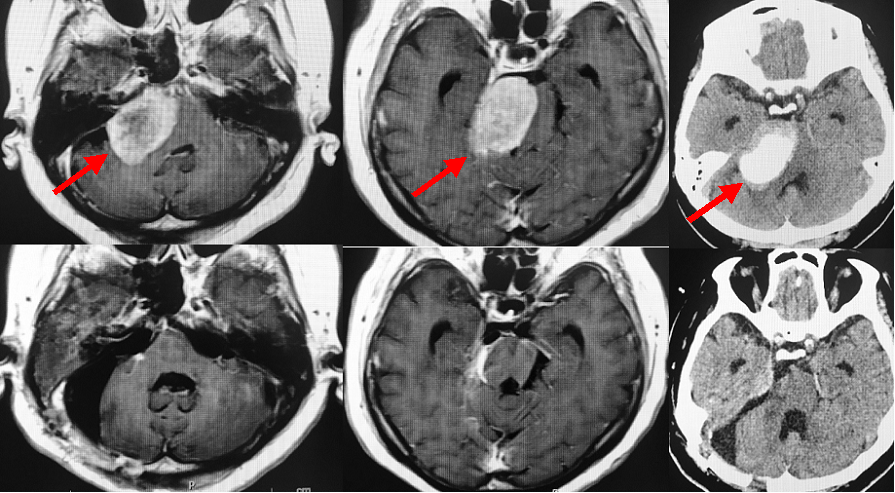
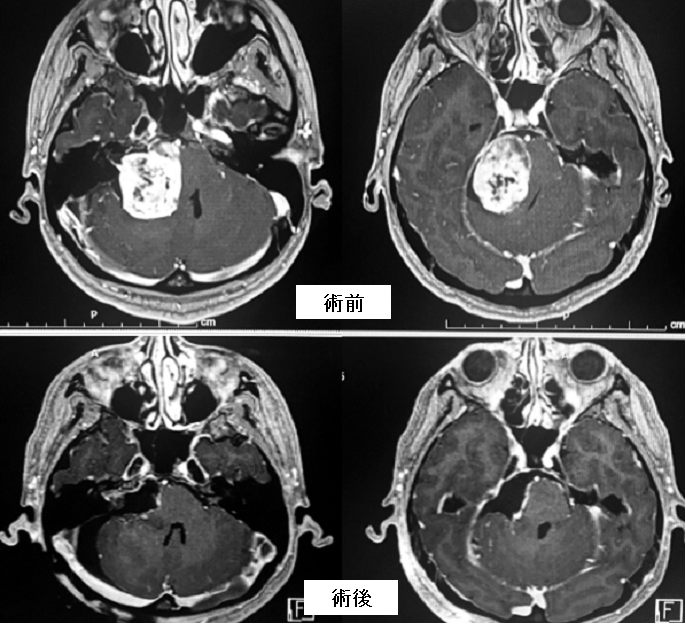
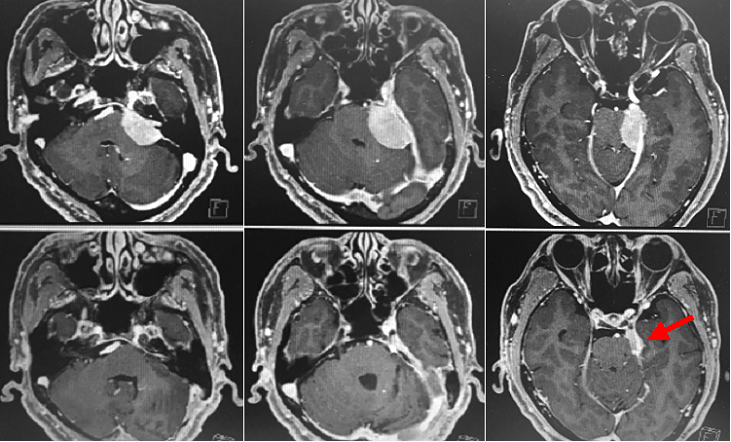
小脳橋角部と呼ばれる部に生じた非常に大きな髄膜腫です(上段写真赤矢印)。脳幹の圧排が非常に強いのですが、自覚症状はほとんどありませんでした。CTでみると腫瘍が白く描出され(上段右写真)、石灰化が非常に強く硬くて摘出が難しいことが予想されました。頭蓋底アプローチで腫瘍をとることもできましたが、負担の少ない通常の外側後頭下開頭という方法で腫瘍を摘出しました。手術は長時間を要しましたが、その大部分(99%以上)を摘出しました。滑車神経が小脳テントと呼ばれる硬膜に入る部分の腫瘍だけを神経温存のためにごくわずかに残しています(下段中央写真)。下段は術後のMRIおよびCTですが、腫瘍が摘出されていることがわかります。術後は軽度の顔面神経麻痺が出現してしまいましたが、1年程度で顔面麻痺は治りました。
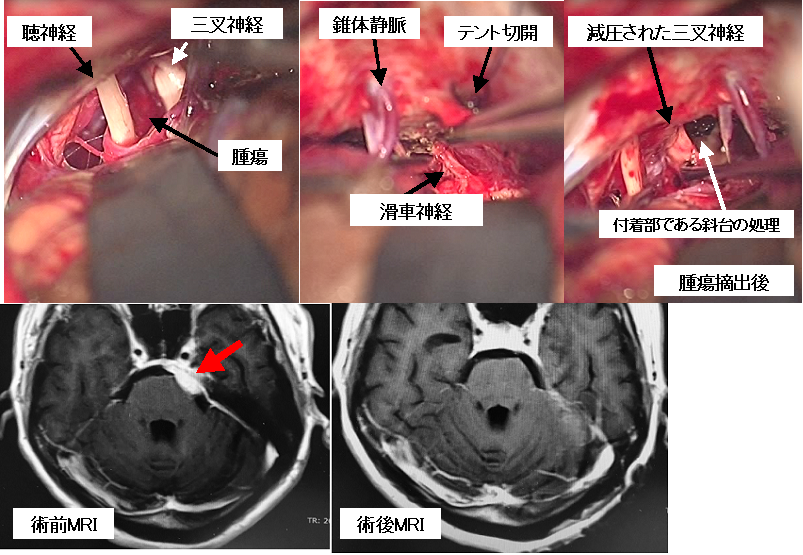
三叉神経痛で発症した比較的小さな髄膜腫(下段左写真の赤矢印)です。頭蓋底アプローチで腫瘍をとることもできましたが、負担の少ない通常の外側後頭下開頭という方法で腫瘍を摘出しました。上段は術中写真ですが、深部の腫瘍により三叉神経が圧排されています(上段左写真)。小脳テントと呼ばれる部位を切開して、滑車神経を見つけ、温存しています(上段中央写真)。最終的に腫瘍は全摘出し、三叉神経は本来の位置に戻り、顔面の痛みである三叉神経痛は消失しました。
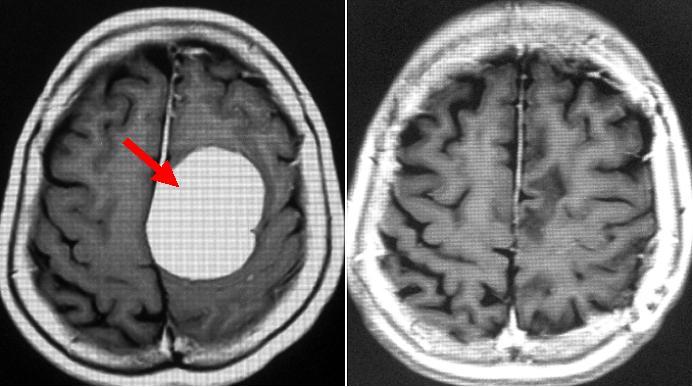
50代の女性にみられた大きな髄膜腫です。下肢の筋力低下で気づきました。開頭術により腫瘍を全摘出し、症状も回復しました。
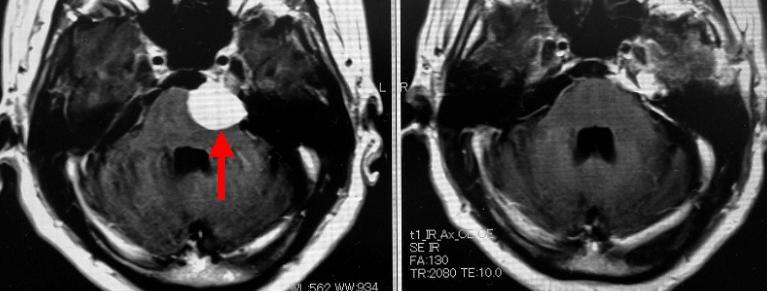
斜台錐体骨部と呼ばれる部位に生じた髄膜腫(左写真の赤矢印)です。この部位の腫瘍は一般に手術が難しく合併症が生じやすいとされています。錐体骨と呼ばれる骨の先端部を削除して到達する方法(anterior petrosal approach)を用いて腫瘍を全摘出しました(右写真)。術後、顔面知覚の軽度の低下を来たしましたが、元気に退院されました。
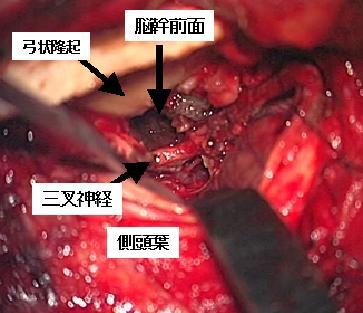
上記のケースの術中の所見です。腫瘍を摘出した後に脳幹部の前面がみえるようになっています。
小脳テントと呼ばれる部分から生じた髄膜腫です。開頭術により、幸い後遺症を生じることなく、全摘出することができました。
小脳橋角部(しょうのうきょうかくぶ)と呼ばれる場所に生じた髄膜腫(左写真の赤矢印)で、10年前に他院で手術され、再発してしまった例です。すでに腫瘍側の聴力はなくなっていました。当科にて再手術を行い、そのほとんどを摘出しました(右写真)。幸い顔面神経麻痺を生じることなく摘出できましたが、このような再手術の例では周囲組織との癒着が強いことが多く、手術は一般に難しくなります。
60代男性の三叉神経痛で発症した、小脳橋角部から海綿静脈洞にかけて発生した髄膜腫です。上段は術前、下段は術後のMRIです。外側後頭下開頭という通常用いられる方法で腫瘍に到達し、その大部分を摘出しました。滑車神経を温存するために海綿静脈洞に入る部位の腫瘍だけは残存させました(下段右写真)。
今後この部分が大きくなってくるようであれば、ガンマナイフ治療を行う予定です。術後、脳神経の後遺症はありませんでした。
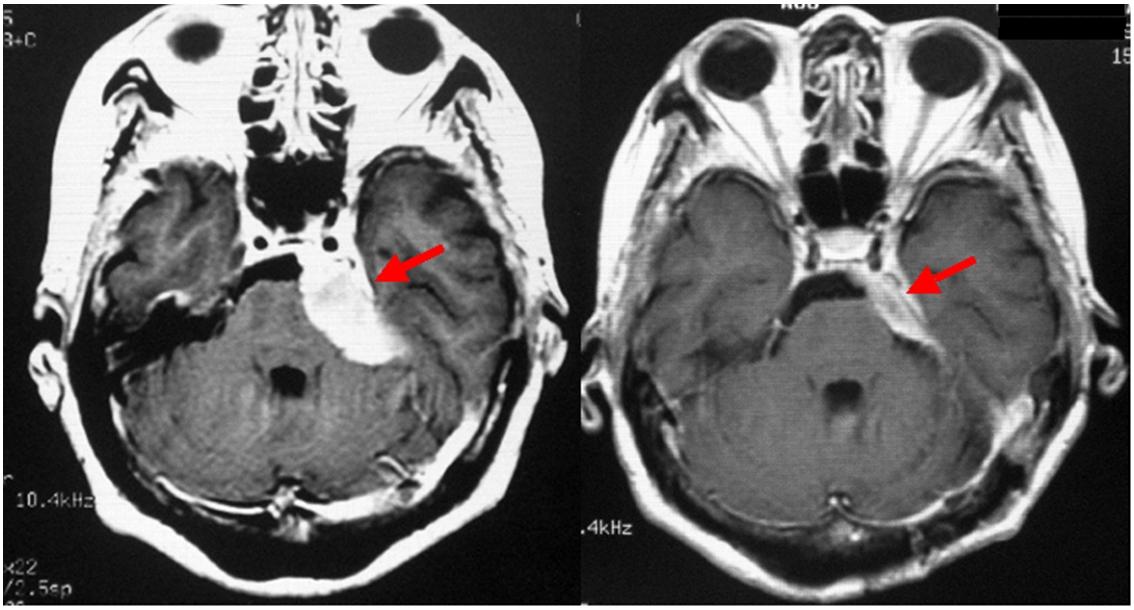
斜台錐体骨部とよばれる深部に生じた髄膜腫です。術前のMRI検査(左写真)では赤矢印で示す腫瘍により脳幹部が強く圧迫されています。この圧迫を解除することを目的として手術を行いました。手術後のMRI検査(右写真)では腫瘍は付着部の一部を残して摘出されており(右写真の赤矢印)、脳幹の圧迫は除かれています。幸い、後遺症を来たすことはありませんでしたが、この部位の髄膜腫の手術は難しく、後遺症を来たすリスクが他部位に比して高いと言えます。
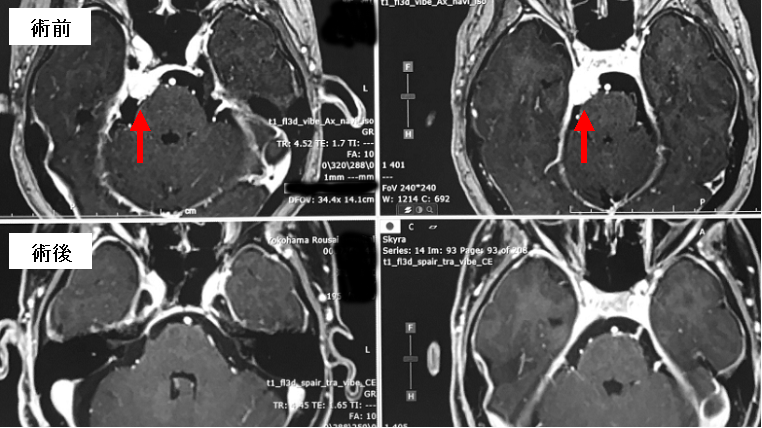
60歳台女性に生じた、斜台部の髄膜腫です(上段赤矢印)。腫瘍はさほど大きくないのですが、腫瘍がちょうど三叉神経の走行部位に発生したことから強い顔面痛(三叉神経痛)を来していたため、開頭術(通常の外側後頭下開頭)により腫瘍を全摘出しました(下段)。術後顔の痛みは消失しました。
本例の腫瘍は深部に存在するため、いわゆる頭蓋底アプローチを用いることも考えられますが、腫瘍サイズがさほど大きくないため負担の少ない通常のアプローチを用いました。術野では三叉神経が手前にくることになりますが、慎重に操作することにより三叉神経障害を来すことなく腫瘍を摘出することが可能です。
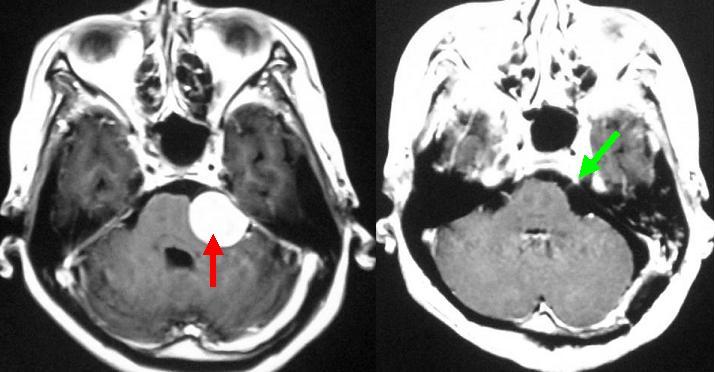
40代の女性にみられた髄膜腫です(左写真の赤矢印)。腫瘍が三叉神経を圧迫しているため顔面のしびれ感を自覚していました。手術により全摘出し、しびれ感はとれました。術後のMRI検査では腫瘍は摘出され、三叉神経が見えるようになっています(右写真の緑矢印)。
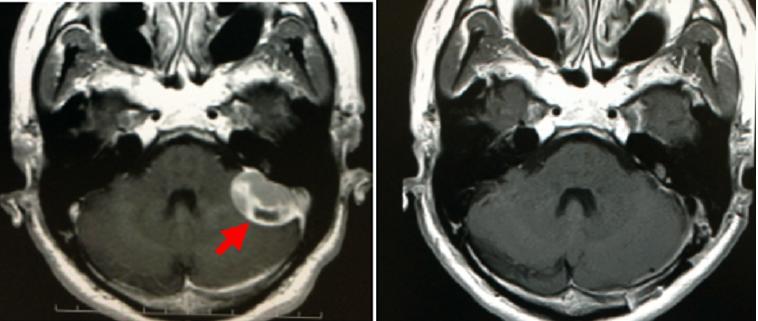
左後頭蓋窩の髄膜腫(左写真赤矢印)です。他院では手術をすると顔面神経が損傷されるリスクが高いとして当科に紹介されました。しかし、この部位の髄膜腫は一般に手術は容易であり、精密な画像検査の結果からも手術により合併症を来たす恐れはとても少ないと判断し、開頭による手術摘出を行いました。手術により腫瘍は全摘出され(右写真)、何らの後遺症なく退院されました。
70代の女性にみられた比較的大きな髄膜腫です(左写真赤矢印)。小脳橋角部と言われる場所で、腫瘍により脳幹が圧排されています。
開頭手術により、後遺症なく腫瘍のほとんどを摘出しましたが、脳幹部に強く癒着していた部分をごくわずかに残存させました(右写真緑矢印)。病理学的にはatypical meningioma(異型髄膜腫)とよばれるタイプでした。この小さな残存腫瘍に対しては、後日ガンマナイフ治療を行っています。
前床突起部(ぜんしょうとっきぶ)と呼ばれる場所に生じた髄膜腫です(左写真赤矢印)。進行すると視力視野障害を来たす恐れがあるため、開頭手術により全摘出しました。術後6年経過したMRIでも再発はみられません(右写真)。
前床突起(ぜんしょうとっき)と呼ばれる部位に生じた髄膜腫です(左写真の赤矢印)。この部位の髄膜腫は視神経に近いため、視力視野障害がきっかけで診断されることが多くあります。本患者さんも視野狭窄を訴えていました。開頭腫瘍摘出術により腫瘍を全摘出し(右写真)、視野障害は改善しました。
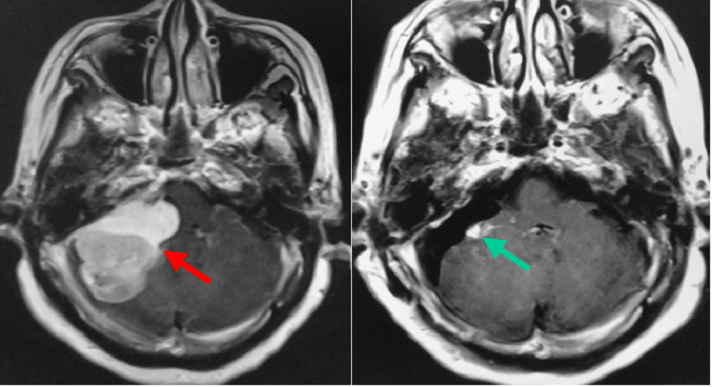
40代の女性に生じた髄膜腫(一番左の写真の赤矢印)です。腫瘍は脳幹部、小脳のほかに顔面神経や聴覚の神経を強く圧排しています。腫瘍は手術により全摘出できました(左から2番目の写真)。腫瘍による聴覚の神経圧迫が原因で手術前には腫瘍がある側の耳はほぼ聞こえていませんでしたが(右から2番目が手術前の聴力検査の結果です)、手術後には聴力が回復しました(一番右側が手術後の聴力検査の結果です)。
50代女性の小脳橋角部と呼ばれる部位に生じた髄膜腫です。内耳道と呼ばれる部位まで腫瘍が侵入しています(上段左写真)。開頭手術を行い、全摘出しました(上段右写真)。術前に腫瘍側の聴力が残っていたためこれを温存すべく、ABRと呼ばれる手術中のモニタリングシステムを使用しながら腫瘍を摘出しました。
中段は術中の所見です。左は摘出前の段階で神経と腫瘍を確認しています。中央は摘出途中で顔面神経や聴神経を確認して障害しないように気をつけています。右は内耳道内を含めてすべての腫瘍を摘出した後で、顔面神経や聴神経が確認できます。術後の顔面神経機能は直後から完全に正常でした。下段は聴力検査の結果で左は術前、右は術後です。聴力が残っていることがわかります。
錐体骨先端部に生じた髄膜腫(左写真赤矢印)です。ちょうど三叉神経の走行部に生じたため顔面の痛みを訴えていました。Anterior petrosal approachとよばれる手技を用いて腫瘍を全摘出しました。手術後の頭部CTでは、腫瘍は摘出され、脳幹部の圧迫所見もなくなっています。
鞍結節部(あんけっせつぶ)と呼ばれる部位に生じた非常に大きな髄膜腫(左写真の赤矢印)の患者さんです。視野障害と物忘れの症状で発見されました。この部の腫瘍は手術に際して視力視野障害が悪化することも少なくなく、非常に難しい手術の一つといえます。術後のMRI(右側の写真)では腫瘍はすべて摘出され、視神経がよく見えるようになりました(右写真の青矢印)。
以下にこの患者さんの手術前と手術後(2週間)の視野検査の結果を示します。

左の2枚は手術前の左目(一番左の写真)と右目(左から2番目の写真)の視野(見える範囲)を示しています。右の2枚は手術2週間後の左目(右から2番目の写真)と右目(一番右の写真)の視野を示しています。手術後は視野が広がっていることがわかります。その後最終的には視野は正常まで回復しました。
鞍結節部とよばれる場所に生じた髄膜腫(左写真赤矢印)です。両側の視神経を圧迫しているために視野障害をきっかけに発見されました。開頭術で両側大脳半球の間から腫瘍に到達し、全摘出しています。術後のMRI(右写真)では正常下垂体(青矢印)や視神経(緑矢印)がみえるようになっています。
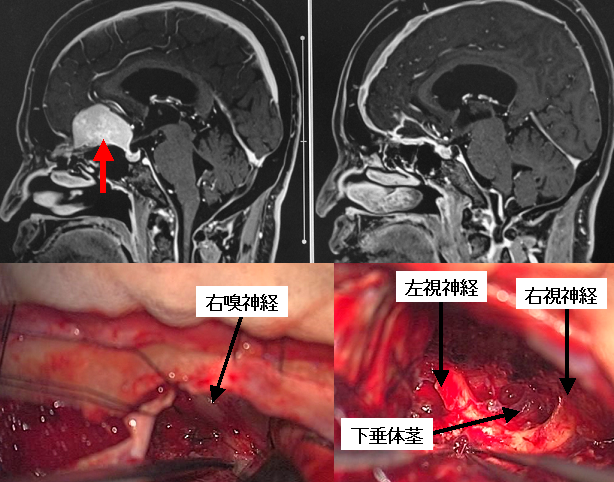
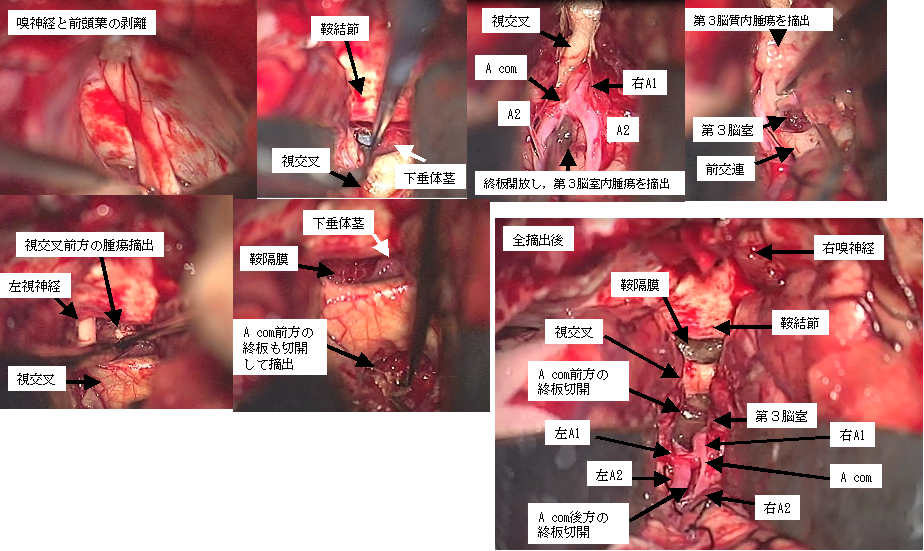
前頭蓋底部の髄膜腫です(上段左写真の赤矢印)。術中所見からは鞍結節と呼ばれる部位の近くから生じたものと思われました。開頭術により全摘出し、術後のMRIでは腫瘍は認められません(上段右写真)。下段は術中の所見です。この部位の腫瘍では手術に際して前頭葉の損傷を来さないことは当然として、嗅覚の温存と視機能障害を出さないことが重要です。実際の手術の際には摘出の早期に嗅神経を確認・温存し(下段左写真)、視神経や視交叉を上から覆っていた腫瘍を慎重に摘出することにより後遺症を生じることなく腫瘍を全摘出することができました(下段右写真)。
前床突起部とよばれる場所に生じた髄膜腫(左写真赤矢印)です。右側の視神経を圧迫しているために視野障害をきっかけに発見されました。開頭術で右側の前頭葉と側頭葉の間から腫瘍に到達し、全摘出しています(右写真)。

60代女性にみられた鞍結節部と呼ばれる部位に生じた髄膜腫の術中手術所見です。腫瘍はそれほど大きくないのですが、視野障害が進行していたため手術摘出しました。この部の髄膜腫は視束管と呼ばれる、視神経が通っている骨のトンネルの中にまで進入していることが多く、この部分の腫瘍を取り残すと後から再発する可能性が高くなるため、視神経管を開放して十分に観察・摘出することが重要です(下段の術中写真)。下段の右側2枚の画像は術前後のMRIです。腫瘍は全摘出されており、術後視野狭窄は改善しました。
蝶形骨縁内側部とよばれる場所に生じた髄膜腫(左CT写真赤矢印)です。開頭術で右側の前頭葉と側頭葉の間から腫瘍に到達し、全摘出しています(右CT写真)。
斜台錐体骨部とよばれる手術が非常に困難な場所に生じた髄膜腫(左MRI写真赤矢印)です。側頭骨を削る頭蓋底外科のテクニックを用いて腫瘍に到達し、後遺症なく全摘出しています(右MRI写真)。
後頭部に生じた非常に大きな髄膜腫(左CT写真赤矢印)で、小脳が強く圧迫されています。開頭手術により全摘出されました(右CT写真)。
側頭部から眼窩(眼球が入っているスペース)にかけて生じた髄膜腫(左MRI写真赤矢印)です。手術前は患側視力がありませんでしたが、手術による全摘出後には視力も改善しました(右MRI写真は手術後)。
小脳テントと呼ばれる部位に生じた大きな髄膜腫(左MRI写真赤矢印)によって脳幹部(左MRI写真青矢印)が強く変形しています。開頭手術により全摘出し、脳幹の形状も正常に戻っています(右MRI写真)。
深い部位の大脳鎌とよばれる場所に生じた髄膜腫(左MRI写真赤矢印)です。手術により視野障害が起きやすい部位ですが、何らの後遺症なく全摘出できました(右MRI写真は手術後)。
大脳鎌(だいのうがま)と呼ばれる部分に生じた大きな髄膜腫です。。痙攣発作で発症しました。術前のMRI画像(左写真)では大きく不規則な形をした白い腫瘍(赤矢印)がわかります。周囲の脳は腫瘍により圧迫され脳浮腫と呼ばれるむくんだ状態になりMRI画像上黒っぽくみえます(青矢印)。開頭術により腫瘍を全て摘出し、元気に退院されました。術後のMRI(右写真)では腫瘍が無くなっていることがわかります。
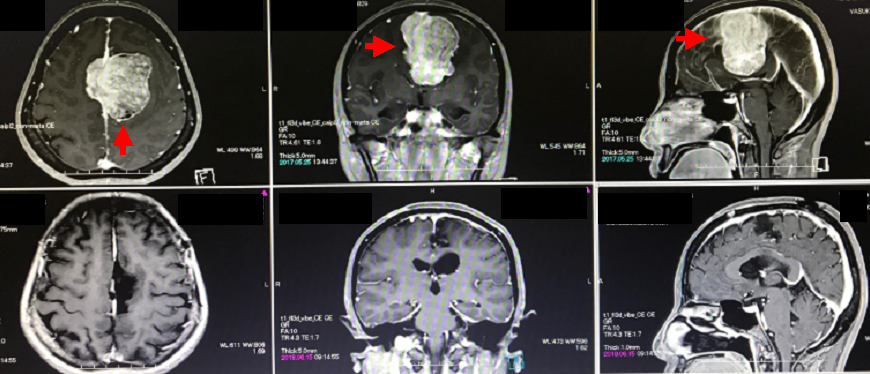
50代の女性で、歩行障害でみつかった非常に大きな髄膜腫です。手足の運動をつかさどる運動野と呼ばれる部位にかかっており、慎重な手術操作が要求されます。上段は術前のMRI画像で赤矢印は腫瘍を示しています。左右の大脳半球の間のわずかな隙間を利用して、少しずつ時間をかけて最終的には後遺症なく全摘出できました(下段の3枚の画像は術後のMRIです)。悪性ではありませんでしたが、異型髄膜腫とよばれる髄膜腫の一種で分裂細胞の比率がやや高かったため、再発に注意しつつ厳重な経過観察を行っています。
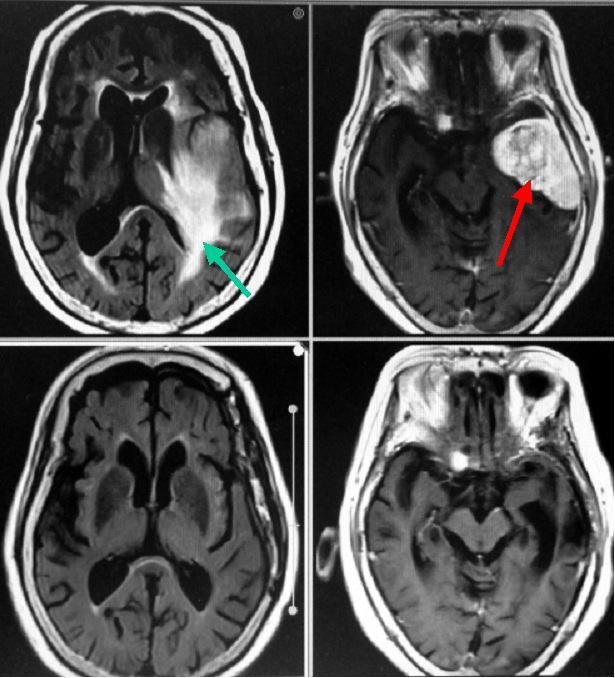
側頭部に生じた比較的大きな髄膜腫です(上段赤矢印)。周囲の脳組織には脳浮腫がみられます(上段右写真緑矢印)。術前には運動麻痺と失語を生じていました。ご高齢のため開頭手術を行うかどうかはかなり慎重に検討しましたが、神経症状が進行性に悪化するために手術を決断されました。
全身麻酔下に開頭手術を行い、全摘出しました(下段)。術後は運動麻痺や失語の症状は回復しました。
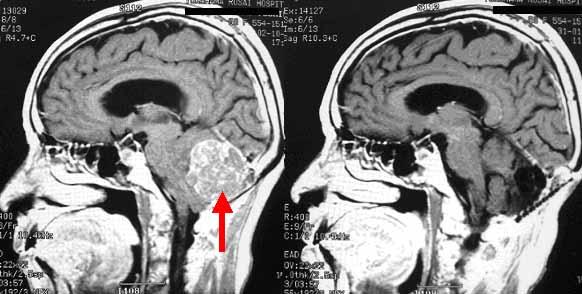
後頭蓋窩(こうずがいか)と呼ばれる小脳がはいっている場所に大きな腫瘍があり(左MRI画像赤矢印)、周囲の脳組織が強く圧迫されています。全身麻酔下に開頭手術を行い、腫瘍はすべて摘出しました。術後の頭部MRI画像(右写真)では腫瘍はなくなっており、脳の圧迫も解除されています。
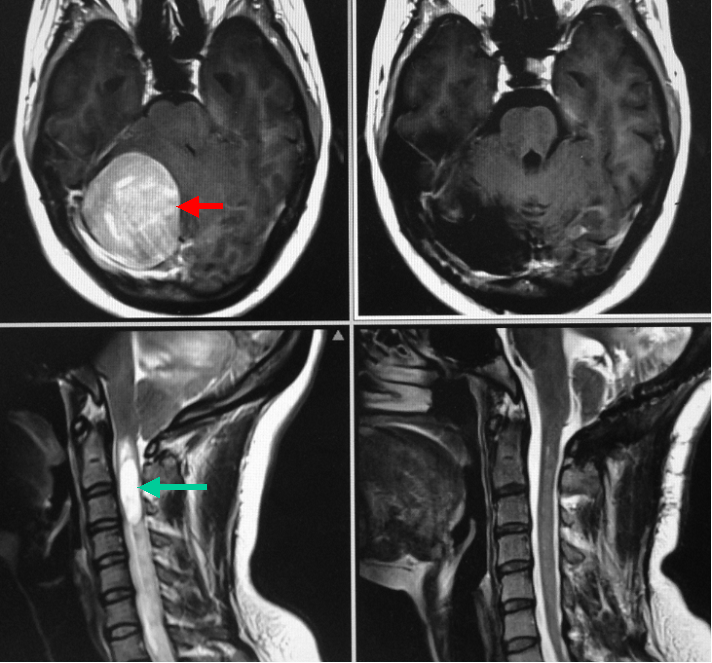
大きな後頭蓋窩の髄膜腫です(上段左写真赤矢印)。この患者さんは腫瘍に伴って頸髄の中に髄液がたまってしまう状態(脊髄空洞症)を合併していました(下段左写真の緑矢印)。これは腫瘍により髄液循環が障害されてしまったことによります。患者さんの症状は大きな腫瘍による頭痛・ふらつきと脊髄空洞症による手のしびれ感でした。開頭手術により腫瘍を全摘出しました(上段右写真)。併せて大孔部と呼ばれる部分を開放して髄液の交通をよくしてあげることにより術後3か月で脊髄空洞症はみられなくなり(下段右写真)、手のしびれもなくなりました。
視神経の近傍に大きな腫瘍(髄膜腫)がみられます(左写真赤矢印)。開頭による腫瘍摘出を行い、全摘出しました。術後、視野は改善し、術後のMRIでは腫瘍は残っていません(右写真)。
顔面の痛み(三叉神経痛)で発症しました。頭部MRI検査では本来三叉神経がいる部位に腫瘍(髄膜腫:左写真の赤矢印)が認められます。頭蓋内の深部に存在する難しい腫瘍ですが、開頭手術により腫瘍を全摘出し、顔面の痛みは消失しました。術後のMRI検査では腫瘍は全て摘出されています。
後頭蓋窩(こうずがいか)の頚静脈結節と呼ばれる部位に生じた髄膜腫の例です。術前のMRI画像(左写真)では大きな腫瘍が小脳や脳幹部を強く圧迫しています(赤矢印)。頭蓋底外科と呼ばれる骨を削る技術(ドリリング)を駆使して腫瘍を全摘出しました(右写真)。
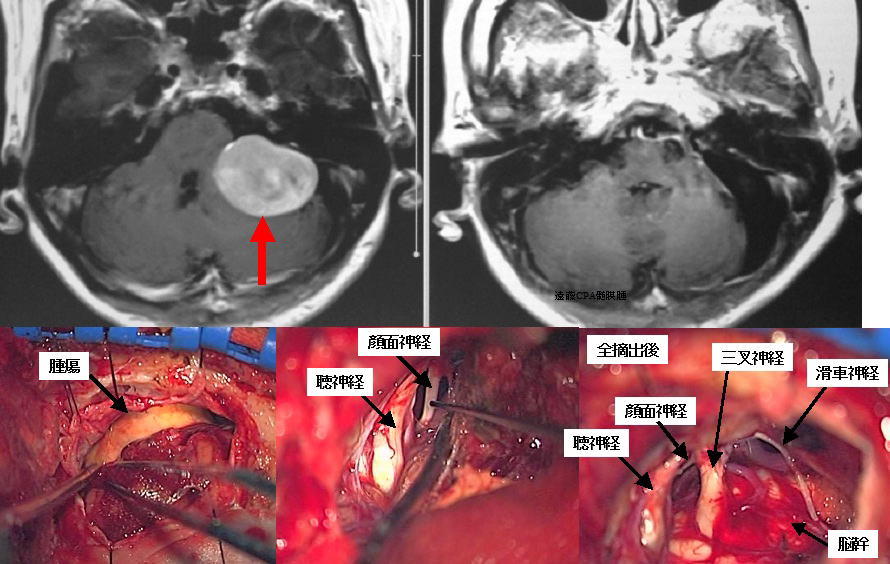
小脳橋角部と呼ばれる部位に大きな髄膜腫がみられます(上段左写真赤矢印)。開頭手術により、腫瘍を全摘出しました(上段右写真)。下段は術中所見です。左は腫瘍を摘出し始めの段階、中央は腫瘍摘出中に聴神経や顔面神経を同定した段階、右は腫瘍をすべて摘出し終えて、腫瘍に押されていたいろいろな脳神経が見えるようになった状態です。
<3>下垂体腺腫について(現在では正式にはPitNETと呼ばれます)
脳下垂体と呼ばれる様々なホルモンを分泌する組織にできる良性の腫瘍です。
腫瘍によって、ホルモンを過剰に分泌するものとそうでないものがあります。ホルモンを分泌する腫瘍は、そのホルモンが過剰になるためホルモン異常をきっかけとして比較的小さな段階で見つかることも多くあります。一方、ホルモンを分泌しないタイプでは、気づきにくくいため大きくなって見つかることが多くあります。このような場合には腫瘍によって近くに存在する視機能に関係する神経が圧迫されて、視野や視力障害がみられます。
下垂体腺腫は、その種類によって治療法が異なってきます。
プロラクチンと呼ばれるホルモンを分泌するタイプの腫瘍では薬物治療が中心になります。その他のタイプでは手術治療が中心ですが、腫瘍の大きさによっては放射線治療(ガンマナイフ)や薬物治療が最初から採られることもあります。
当院はガンマナイフも有することから、手術、薬物療法、放射線治療の全てが可能であり、あらゆるタイプの下垂体腺腫に対して対応しています。
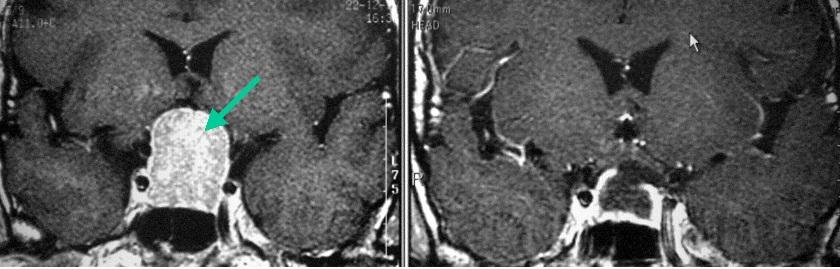
視野狭窄をきっかけに下垂体腺腫(左写真の緑矢印)が発見されました。動脈瘤の合併があったため、開頭手術により腫瘍摘出を行いました。術後のMRI検査(右の写真)では腫瘍は全摘出され、視野障害も回復しました。動脈瘤に対しては同時にクリッピング手術を行いました。
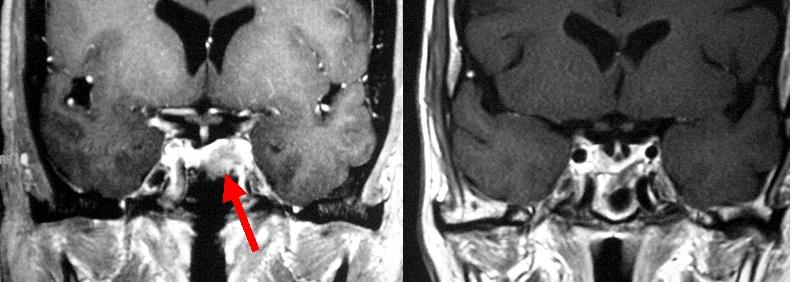
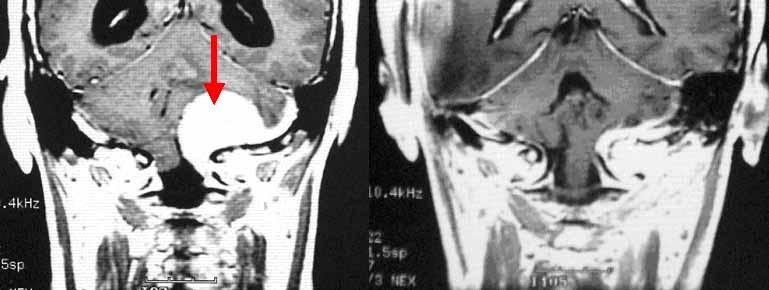
成長ホルモンを分泌するタイプの下垂体腺腫(左写真赤矢印)です。いわゆる末端肥大症です。経鼻的に手術を行い腫瘍を摘出しました(右写真)。手術前の血中の成長ホルモン値は13.4ng/mlと高値でしたが、手術後は0.9ng/mlと正常化しました。
下垂体腫瘍(左側の写真の赤矢印)の患者さんです。開頭術ではなく経鼻的な方法により腫瘍は摘出され、術前には圧迫されていた視神経は術後(右写真)には圧迫が解除されています(青矢印)。
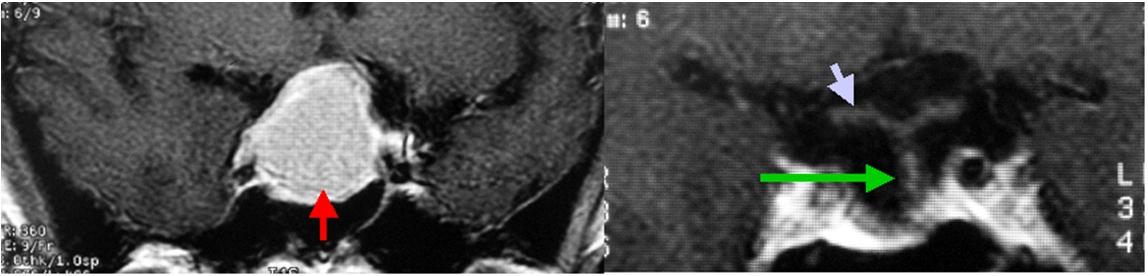
下垂体腺腫(左写真赤矢印)です。プロラクチンと呼ばれるホルモンを分泌するタイプでした。このタイプの腫瘍には本来薬物療法がとても有効なのですが、この患者さんは強い視力障害を来たしていたため、緊急で手術を行いました。手術後のMRI検査では、視神経(右写真の白矢印)や正常脳下垂体の一部(右写真の緑矢印)が見えるようになっています。視力障害は手術後すみやかに回復しました。
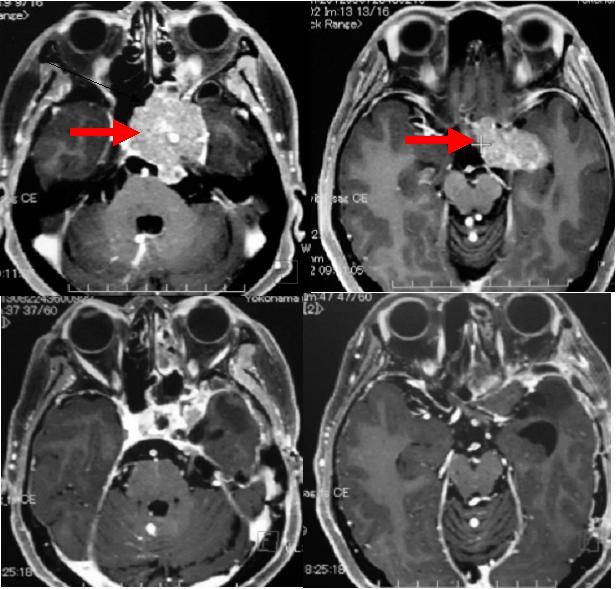
巨大な下垂体腺腫の患者さんです。頭蓋底から海綿静脈洞と呼ばれる部位に腫瘍が進展しており、手術が困難な例です。上段は術前のMRI画像で、赤矢印が腫瘍を示しています。直接海綿静脈洞内に進入して腫瘍を可能な限り摘出しました。下段は術後のMRIです。摘出腔には腹部から採取した脂肪片を充填しています。90%以上の腫瘍が摘出できたと考えています。術後は軽度の動眼神経麻痺が生じましたが、数ヶ月で回復しました。残存腫瘍に対してはガンマナイフ治療を検討しています。
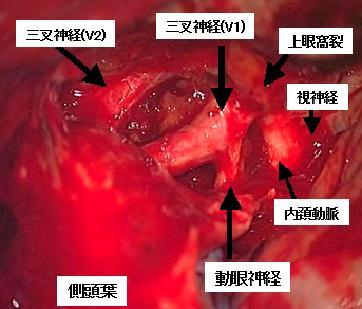
上記のケースの術中所見です。腫瘍摘出後、海綿静脈洞壁に走行する神経が確認できます。
40代男性の下垂体腺腫です。造影剤を用いたMRI検査で、横からみたイメージの画像です。術前(左写真)のMRIでは赤矢印で示すような腫瘍が認められます。経鼻的に(鼻の穴を経由して)腫瘍に到達し、全摘出しています。術後(右写真)のMRIでは腫瘍はみえなくなっており、下垂体茎が見えるようになりました。
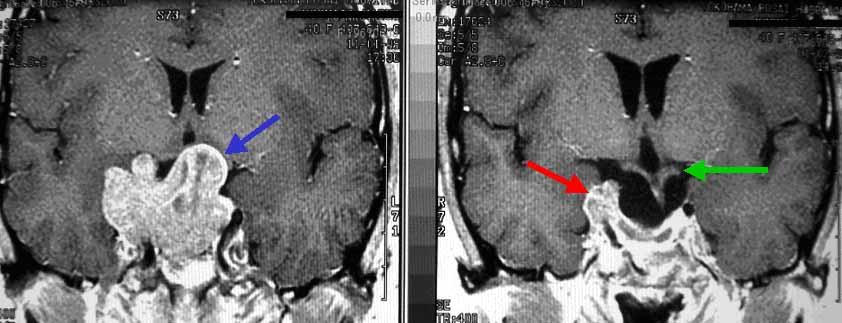
視野視力障害にて下垂体腺腫が発見されました。MRIでは腫瘍(左写真の青矢印)はもこもこと大きく成長し、周囲組織(脳や視神経)を強く圧迫しています。開頭術ではなく、蝶形骨洞(ちょうけいこつどう)とよばれる副鼻腔を経由する方法(下垂体腺腫に対する一般的な手術法です)で手術を行い、その大部分を摘出しました。右写真は手術後のMRIです。海綿静脈洞部とよばれる摘出が困難な部分にわずかな腫瘍を残し(赤矢印)、その他の部分はすべて摘出しています。術前のMRI(右写真)では腫瘍により圧迫されて確認できなかった視神経が術後には明瞭に確認できます(右写真緑矢印)。残存腫瘍に対しては後述するガンマナイフ治療を行っています。
上記のケースです。手術後にごく一部分だけが残りました(左写真赤矢印)。この部分にガンマナイフ治療を行い、2年後には明らかな縮小が得られています(右写真青矢印)。
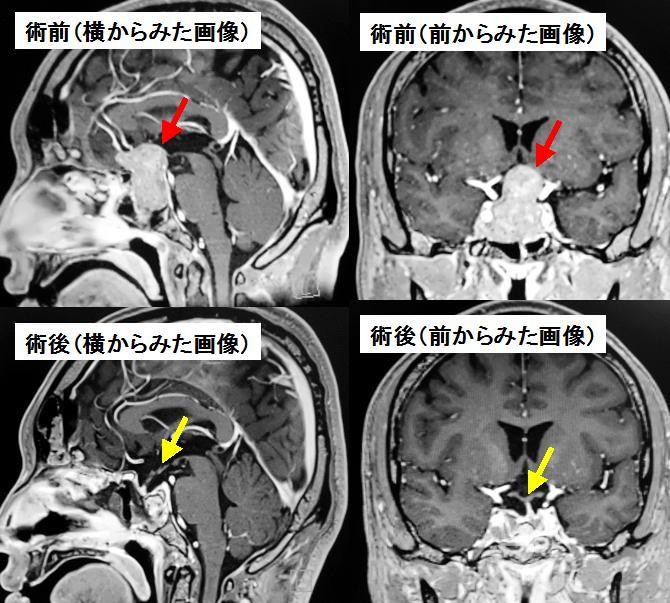
40代男性の下垂体腺腫です。ホルモンは産生していませんでした。上段は手術前のMRI検査です。左は横から見た画像(矢状断)、右は前から見た画像(冠状断)です。腫瘍(上段写真の赤矢印)が大きく視神経や視交叉を圧排しているため視野がかなり狭くなっていました。
経鼻的経蝶形骨洞下垂体腫瘍摘出術を行い、腫瘍をほぼ全摘出しました。下段の写真は手術後のMRIですが、上段の術前画像でみられた腫瘍は摘出され、その結果圧排されていた視神経、視交叉(下段写真の黄色矢印)がよく見えるようになっています。もちろん術前みられた視野障害も改善しました。
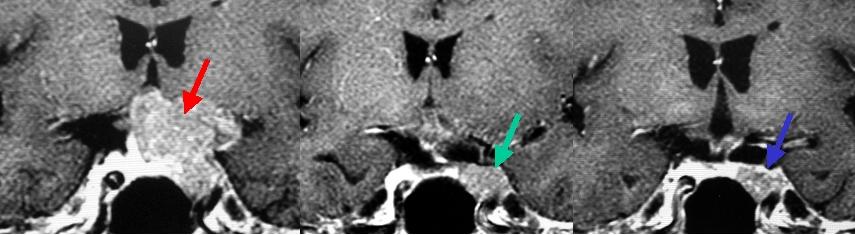
60代女性の下垂体腺腫です(左写真の赤矢印)。開頭手術を行い、その大部分を摘出しました。術後のMRIでは摘出すると後遺症を来たしやすい海綿静脈洞とよばれる部分にだけ一部腫瘍を残しています(真ん中の写真の緑矢印)。その部分には後述のガンマナイフ治療を行い、3年後のMRIでは腫瘍は縮小傾向です(右写真の青矢印)。
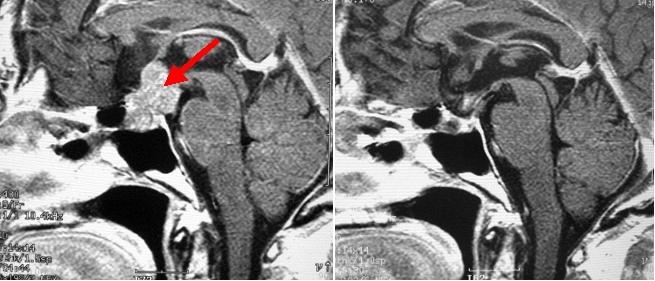
50代女性の下垂体腺腫です。比較的大きく、後上方に腫瘍が進展しています(左写真の赤矢印で、このMRIは頭部を横から見たイメージです)。開頭により腫瘍摘出を行いました。幸い腫瘍は全摘出でき、視野の改善が得られました(右写真)。
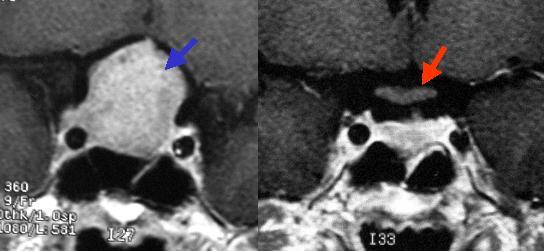
30代女性の下垂体腺腫です(左写真青矢印)。手術により腫瘍は全て摘出されました。術前には腫瘍により圧迫されていた視神経がよくわかるようになっています(右写真の赤矢印が視神経です)。もちろん、術前にみられた視野障害は術後に改善しています。
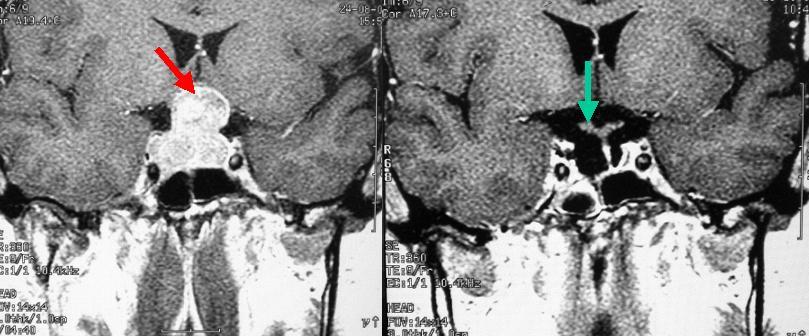
40代男性の下垂体腺腫です(左写真赤矢印)。手術により腫瘍は全て摘出されました。術前には腫瘍により圧迫されていた視神経が術後にはよくわかるようになっています(右写真の緑矢印が視神経です)。本例でも術前にみられた視野障害は術後に改善しています。
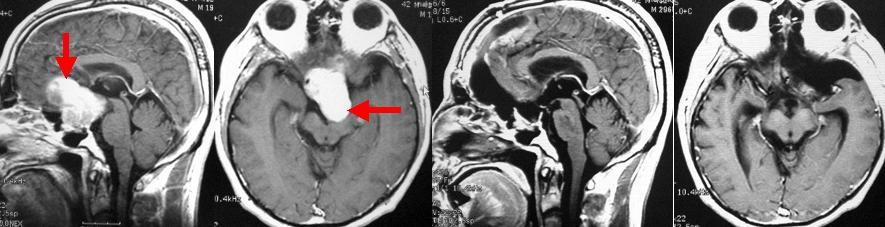
40代男性の非常に大きな下垂体腺腫です。他院での手術後に再発してきました。左の2枚は手術前のMRI画像です。一番左は横からみた画像、左から2番目は上から見た画像です。腫瘍は赤矢印で示しています。腫瘍がとても大きいので開頭手術により腫瘍を摘出しました。手術による視力障害の危険性があったため、慎重に行い、手術は12時間近くかかりましたが、ほとんどを摘出できました。右の2枚は手術後のMRI画像です。腫瘍は摘出されています。なお、術後にホルモンの補充療法が必要となりました。
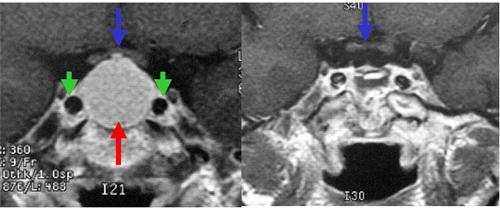
40代女性の下垂体腺腫です。発見時よりすでに脳下垂体の機能が低下していました。右側の写真は手術前です。赤矢印はまんまるの腫瘍を示します。青矢印は視神経を示します。緑の矢印は内頚動脈を示しています。手術の際にはこの重要な動脈を損傷しないことが肝要です。

60代女性の下垂体腺腫です(左写真赤矢印)。腫瘍により視神経が圧排されて視力・視野障害をきたしていました。この腫瘍は経鼻的に内視鏡を用いて全摘出しました(右写真)。視力・視野障害も回復しています。下垂体腺腫に対しては腫瘍がよほど大きくない限り当科では基本的には負担の少ない経鼻的内視鏡手術を行っています。
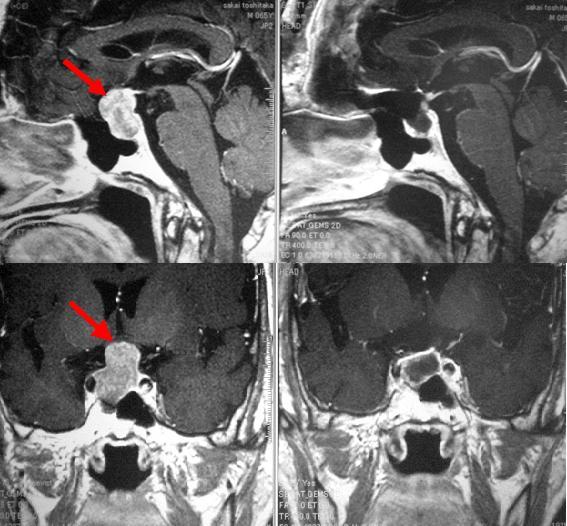
60代男性の下垂体腺腫です(写真の赤矢印)。上段は横から見た画像、下段は前から向かい合って見た画像になります。上下段とも左は術前、右は術後です。視野障害の症状があったために手術が必要でした。通常は経鼻的に行うのですが、この患者さんには腫瘍の近くに動脈瘤が合併していたため、あえて開頭術を選択しました。術後の検査結果では腫瘍は摘出されています。 術後は視野の改善が得られました。一般に、下垂体腺腫の患者さんが視野障害を訴えている場合、その改善は手術直後から明らかです。
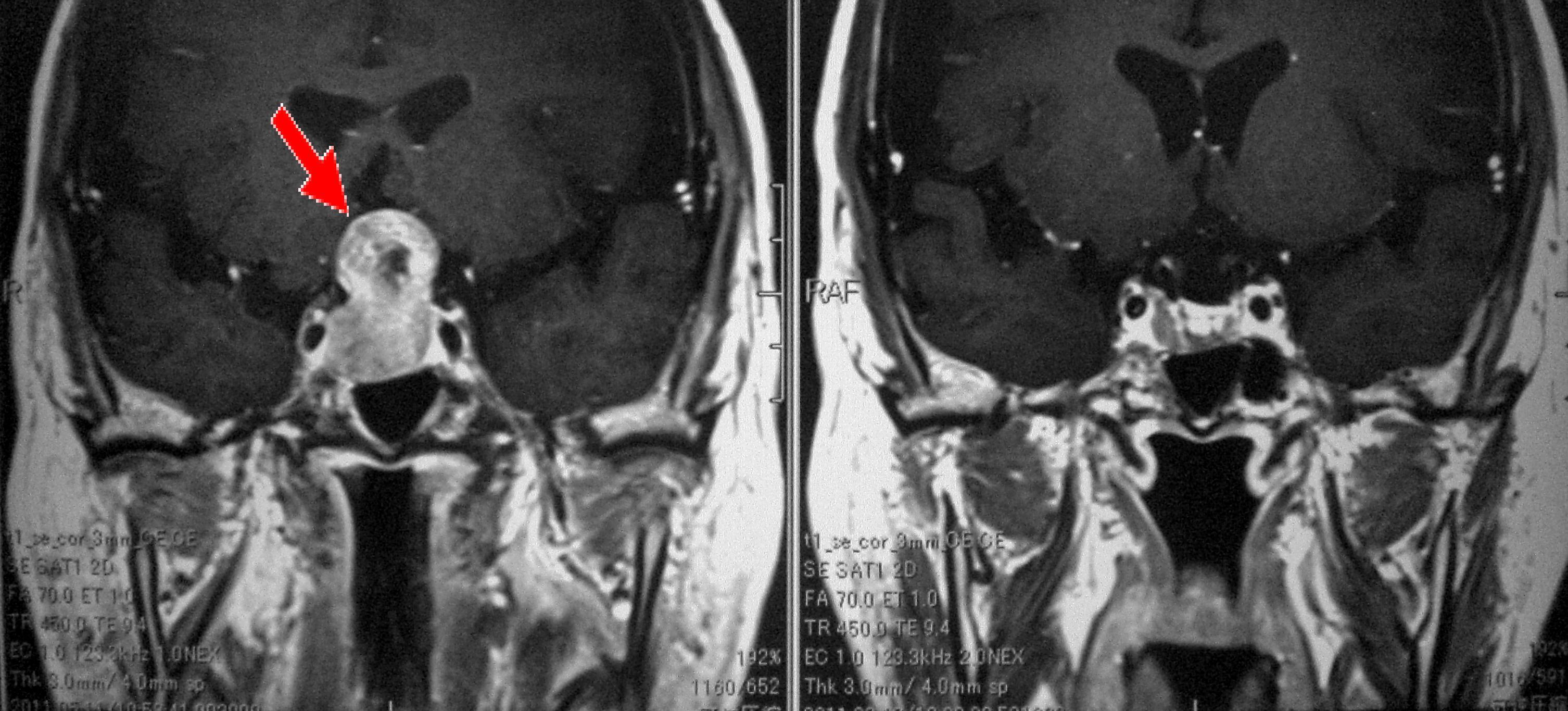
70代男性の下垂体腺腫です(左写真の赤矢印)。視野障害がみられました。経鼻的に手術を行い、腫瘍はすべて摘出され(右側の写真)症状は改善しました。

なお,現在では下垂体腺腫(正式にはPitNET)の摘出は多くの場合,経鼻的な内視鏡手術により摘出しています。
下垂体腺腫と間違われやすい疾患としてラトケのうほうと呼ばれるものがあります。無症状のことも多いのですが、時に頭痛や視野障害を来たして治療が必要になります。上の写真は視野狭窄をきたしたラトケのうほう(左側の写真の赤矢印)です。 下垂体腺腫と同様経鼻的に手術を行い、視野の改善が得られました。
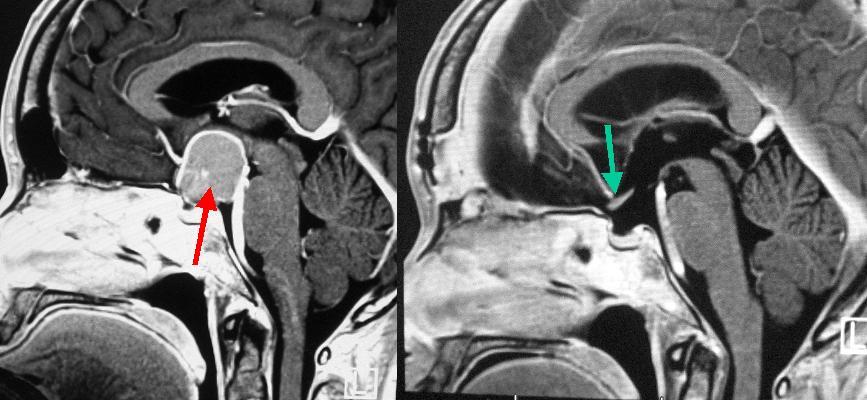
脳下垂体近傍に生じる腫瘍の一つとして、頭蓋咽頭腫(ずがいいんとうしゅ)と呼ばれる腫瘍があります。脳下垂体機能低下の症状や、視力・視野障害で発症します。左は頭蓋咽頭腫の患者さんの手術前のMRI検査の結果です。赤矢印で示したのが腫瘍です。両側の前頭葉の間から腫瘍に到達する方法で腫瘍を全摘出しました。 手術後のMRI検査では腫瘍はなくなり、視神経がよくみえるようになっています(右側の写真の緑矢印)。
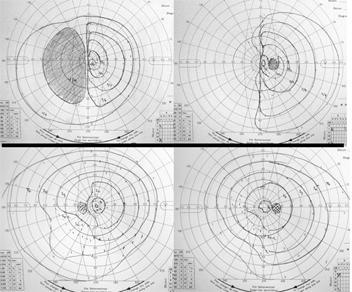
上記の患者さんの術前後の視野検査の結果です。 上段の手術前、下段は手術後の結果です。上下段とも左側が左眼、右側が右眼の視野を示します。
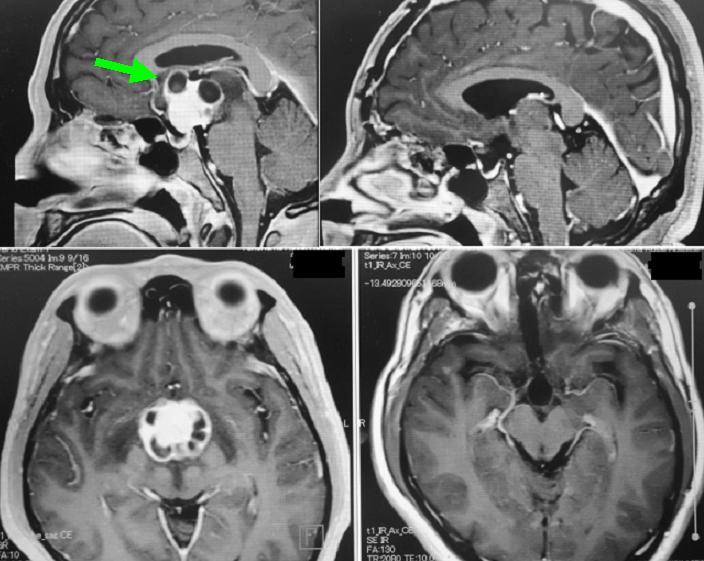
30代男性の頭蓋咽頭腫です(左写真の緑矢印)。左右の大脳半球の間から入り、さらに前交通動脈とよばれる動脈を切断して腫瘍を全摘出しました。術前みられた視野障害は完全に回復しました。 しかし術中に下垂体柄と呼ばれる部分を残すことができず、術後はホルモン補充療法が必要となりました。日常生活には問題ありません。 この腫瘍の手術においては、根治性と下垂体柄の温存とは常に拮抗する問題ですが、当科では患者さんの年齢や様々な条件から適宜判断しています。
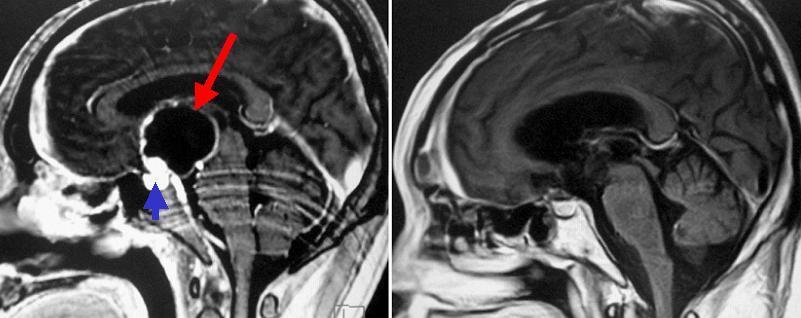
大きなのう胞性の頭蓋咽頭腫です。左写真の赤矢印で示したのは、中に液体成分を含んだのう胞性の腫瘍で、一部に腫瘍細胞の固まりである充実性の部分(左写真の青矢印)を伴っています。左右の前頭葉の間から入って終板とよばれる部位を経由する方法(interhemispheric trans-lamina terminalis approach)で腫瘍に到達しました。腫瘍が大きく時間を要しましたが、幸い全摘出することができました。手術後はホルモンの補充療法が必要となりました。
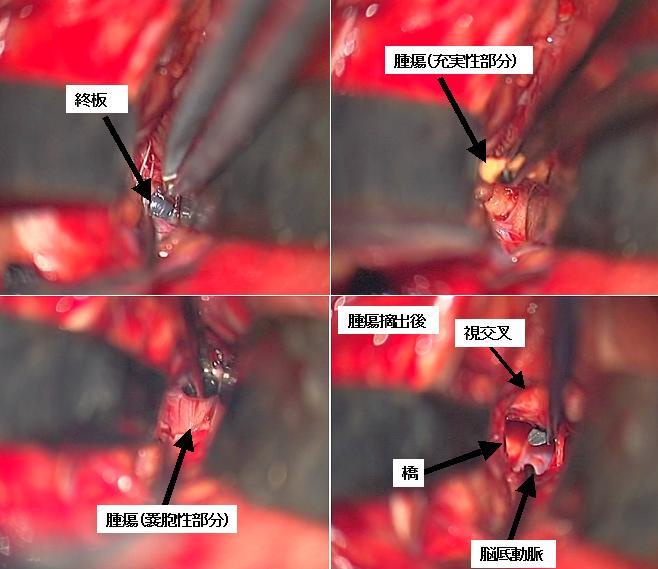
上記の症例の術中所見です。
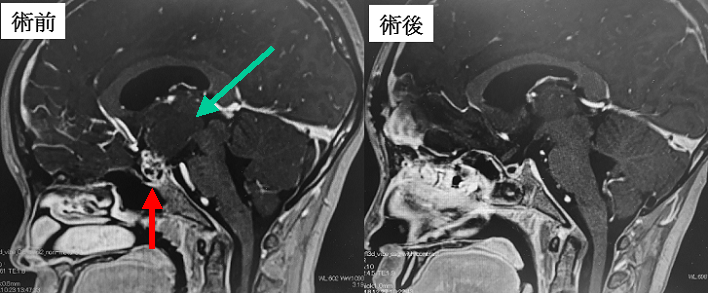
小学生のお子さんの頭蓋咽頭腫です。視力障害をきっかけとして発見されました。左写真は術前で、赤矢印が腫瘍実質部分を、水色矢印は嚢胞(のうほう)と呼ばれる袋状の部分を示していますが、この袋の壁にも腫瘍細胞がいます。左右大脳半球の間からアプローチして全摘出しました。視力障害は改善しましたが、尿崩症が後遺し、成長ホルモンの補充が必要になりました。右は術後1年のMRIですが、再発はみられません。しかしながら本腫瘍は長期にわたって再発が危惧されるため慎重な経過観察が必要です。
上記患者さんの術中所見です。下垂体茎は形態として温存できましたが、下垂体機能低下は避けられませんでした。
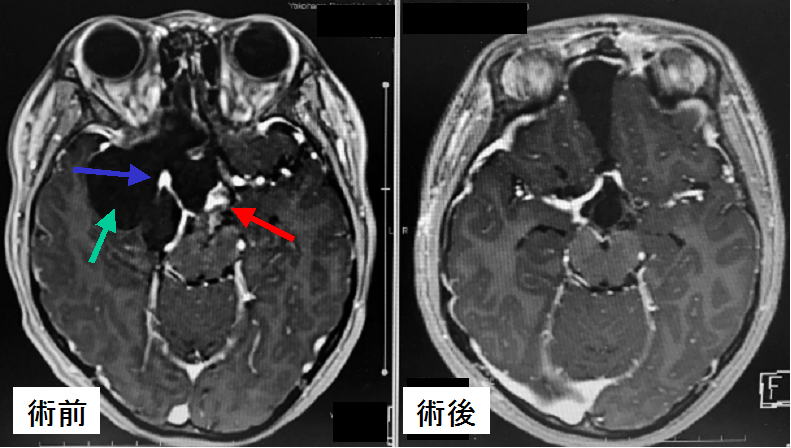
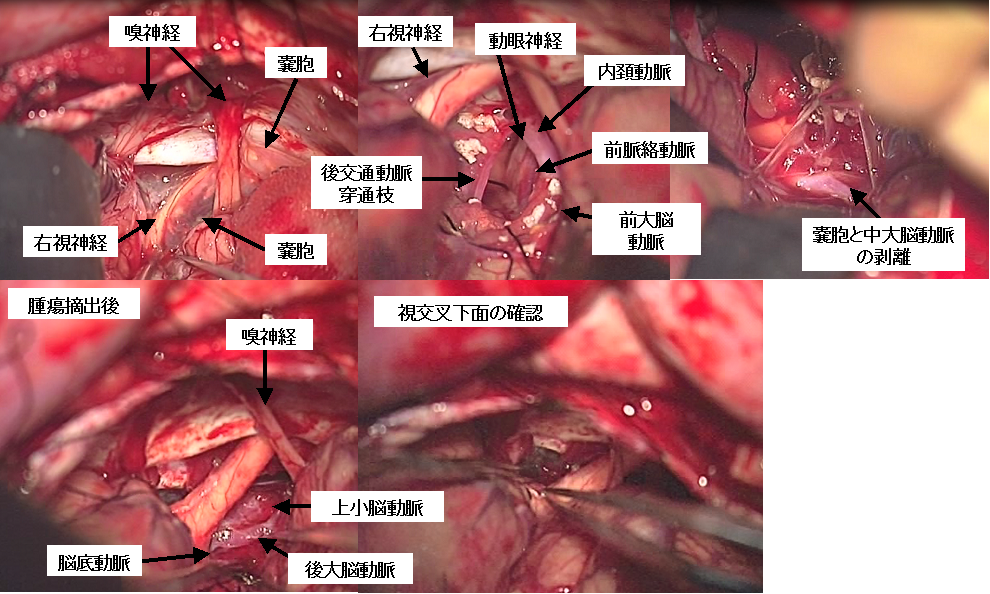
小学生のお子さんの非常に大きな頭蓋咽頭腫です。Basal interhemispheric approachと呼ばれる方法で腫瘍を摘出しました。術前MRI(上段左写真)の赤矢印は腫瘍実質部分、水色矢印は非常に大きな嚢胞、青矢印は内頚動脈を示しています。腫瘍は嚢胞性で多くの重要な血管を巻き込むように増大しており、摘出には長時間を要しました。腫瘍は全摘出できましたが(上段右写真)、術後はホルモン補充が必要になりました。本腫瘍は袋の壁(嚢胞壁)にも腫瘍細胞が存在し、本患者さんのような非常に大きな嚢胞が血管を巻き込むように成長している場合には再発リスクが高く、厳重な経過観察が必要です。
(Ⅱ)脳血管障害
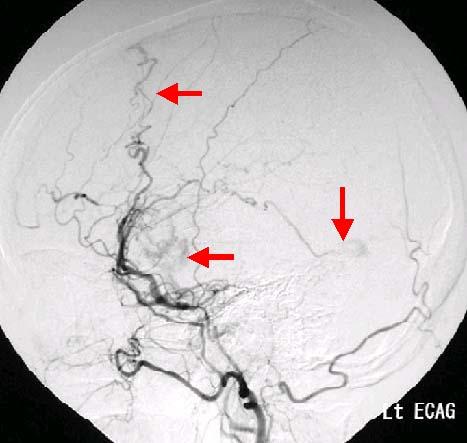
脳出血や脳梗塞に対しては神経内科とともに治療にあたります。可能な限り早期からリハビリを行い、社会復帰を目指します。クモ膜下出血に対しては、患者さんの状態が許せば可能な限り急性期に手術(クリッピング術)を行っています。術後はICUで集中管理を行うことにより、多くの患者さんが何ら後遺症もなく社会復帰されています。また、近年脳ドックの普及により未破裂脳動脈瘤の患者さんが増加しています。私たちはひとりひとりの患者さんについて動脈瘤の部位・大きさ・形状、年齢や全身状態等を慎重に判断し、患者さんとも充分にお話をしていきながら方針を決定しています。
また食事の欧米化に伴い、欧米人に多い頚部頚動脈狭窄症も増加傾向にあり、当科では開院当初より頚部頚動脈狭窄症に対する内膜剥離術を積極的に行っています。
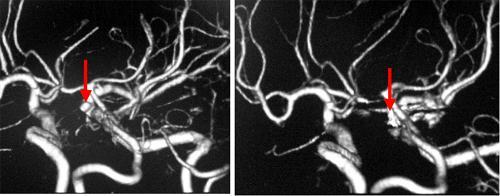
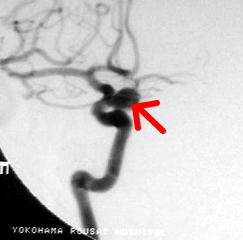
50代女性です。内頚動脈の一部に明らかな血管の膨らみ(動脈瘤:左写真の赤矢印)がみられます。前床突起(ぜんしょうとっき)と呼ばれる骨の一部をドリルを用いて削ることで動脈瘤に到達し、クリッピングと呼ばれる手術を行いました。術後の検査(右側の写真)では、赤矢印で示した部位に存在する動脈瘤はうつらなくなっています。
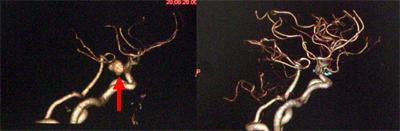
クモ膜下出血で発症した患者さんの内頚動脈です。動脈瘤がみられます(左写真の赤矢印)。緊急にてクリッピングと呼ばれる手術を行いました。術後の検査(右側の写真)では、動脈瘤はうつらなくなっています。水色に見えるのはクリップです。
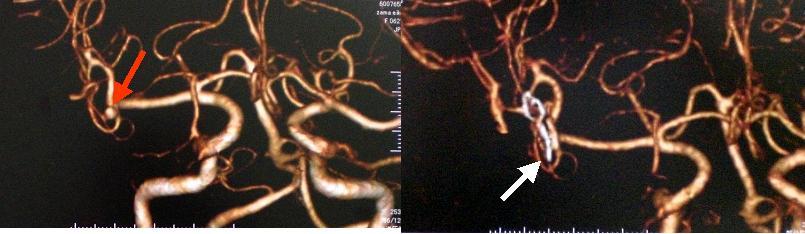
右中大脳動脈に生じた未破裂脳動脈瘤(左写真赤矢印)です。クリッピングという手術を行い、術後は動脈瘤が描出されなくなっています(右写真白矢印)。クリップが白くみえています。クリッピングには、最新式のチタン製クリップを使用しています。
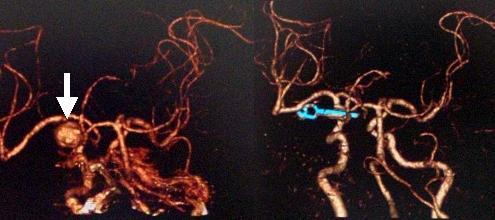
クモ膜下出血で発症した患者さんの内頚動脈です。かなり大きな動脈瘤がみられます(左写真の白矢印)。動脈瘤が非常に大きく手術は困難であることが予想されましたが、緊急にてクリッピングと呼ばれる手術を行いました。術後の検査(右側の写真)では、動脈瘤はうつらなくなっています。水色に見えるのはクリップです。
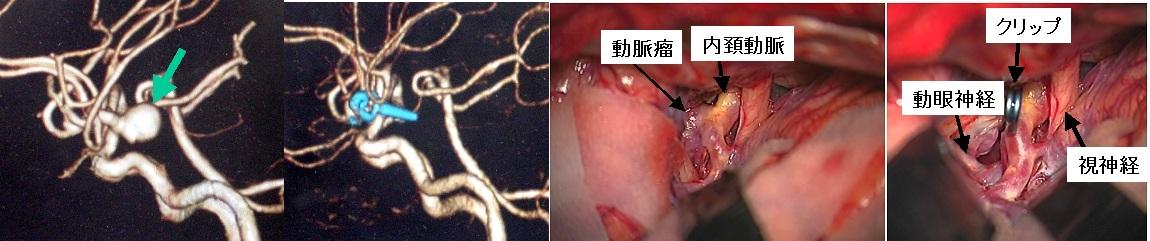
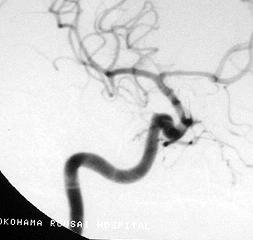
60代女性の左内頚動脈瘤です。一番左は治療前のCT検査であり、緑の矢印で示すように比較的大きな動脈瘤がみられます。クリッピング手術を行い、左から2番目の写真に示すように術後のCT検査では動脈瘤はうつらなくなっています。クリップが水色で示されています。右側の2枚の写真はこの患者さんの手術中の写真です。右から2番めはクリップをかける前の写真で、内頚動脈から動脈瘤が発生しているのがわかります。一番右側はクリップをかけた後の写真です。
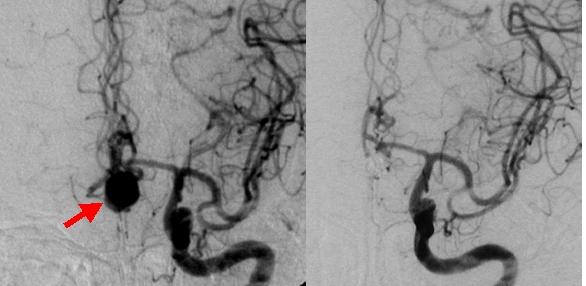
視力視野障害で発症した未破裂脳動脈瘤です(左写真の赤矢印)。前交通動脈とよばれる部分に生じています。開頭クリッピング手術を行い、手術後の検査では動脈瘤は写らなくなっています(右側の写真)。
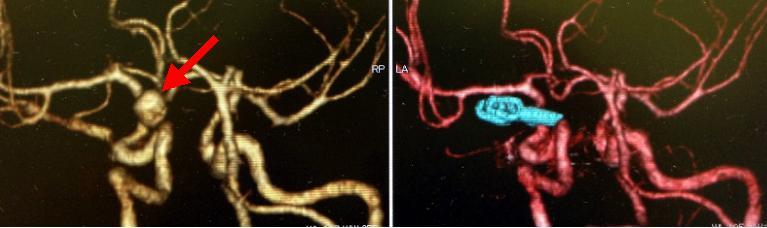
未破裂左内頚動脈瘤です(左写真の赤矢印)。開頭クリッピング手術を行い、動脈瘤を完全に塞ぐことができました(右写真)。患者さんは後遺症なく退院されました。右写真の水色はクリップを示しています。
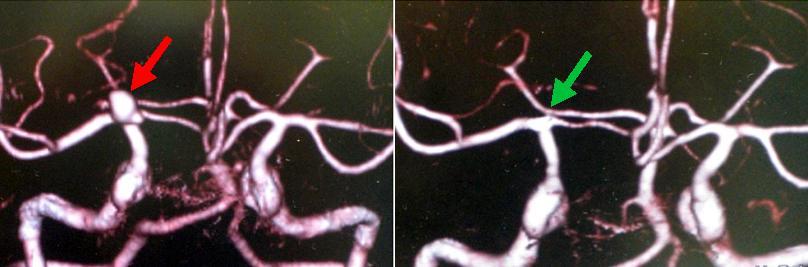
内頚動脈先端部の未破裂脳動脈瘤(左写真の赤矢印)です。開頭クリッピング手術を行いました。術後の検査では動脈瘤は写らなくなっています(右写真の緑矢印の部位)。後遺症なく退院されています。
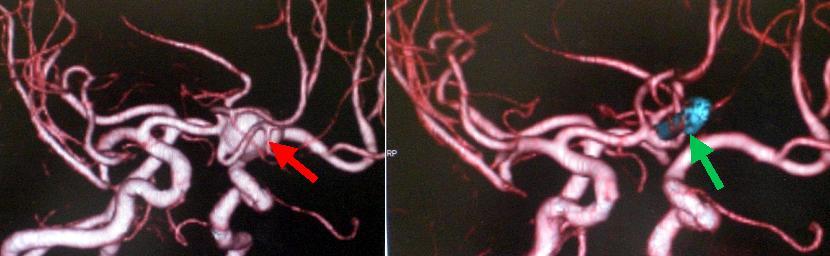
比較的大きな未破裂脳動脈瘤(左写真の赤矢印)です。前交通動脈という部位にできています。左右の大脳半球の間から入る方法で動脈瘤に到達し、クリッピング手術を行いました。手術後の検査(右写真)では、クリップ(右写真緑矢印)により動脈瘤はつぶされており、写らなくなっています。
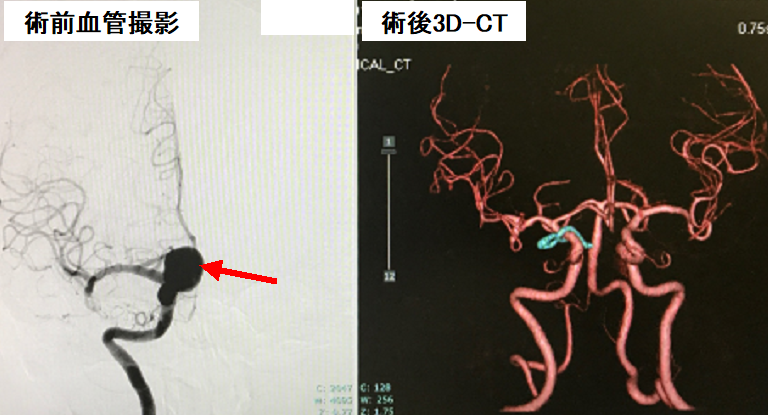
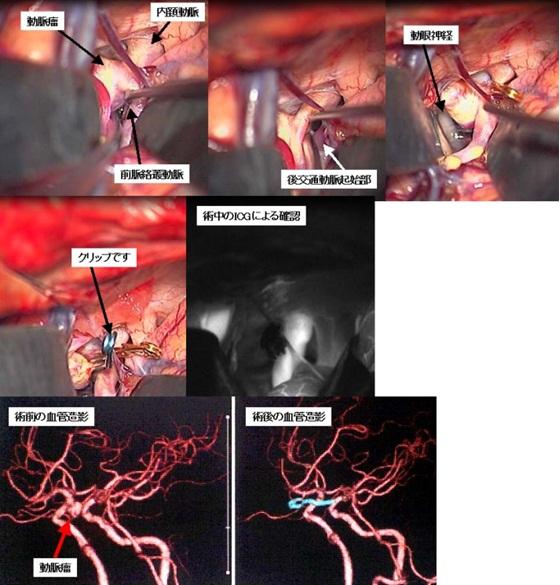
比較的大きな右内頚動脈瘤の患者さんです(左写真赤矢印)。開頭によるクリッピング手術を行いました。頸部で内頚動脈を確保し、前床突起と呼ばれる骨成分をドリルにより削除して、視束管を解放し、硬膜輪と呼ばれる部分を切離した上で、クリッピングを行いました。右は術後の3D-CTですが、動脈瘤は描出されなくなっています。水色で見えるのはクリップです。
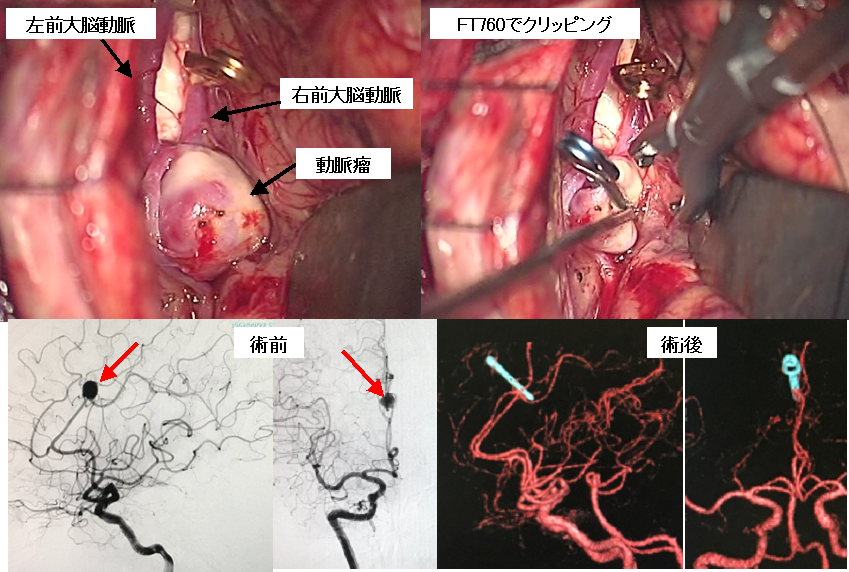
右の前大脳動脈と呼ばれる部位に生じた未破裂脳動脈瘤です。下段写真の左半分は術前の脳血管撮影検査の結果で、黒い塊のようにみえるのが動脈瘤です。上段は術中所見です。下段右半分は術後の3D-CT検査の結果ですが、動脈瘤は写らなくなっています。水色にみえるのはクリップです。
左内頚動脈に生じた未破裂脳動脈瘤です。動脈瘤に対してクリッピングを行っています(中段左の写真)。術中にICGと呼ばれる造影検査を行い、動脈瘤が完全につぶれていることを確認しています(中段右の写真)。手術前後のCTによる血管造影検査の結果を下段に示します。術前の検査では動脈瘤がみられますが(下段左写真赤矢印)、術後は描出されていません。水色はクリップを示します。
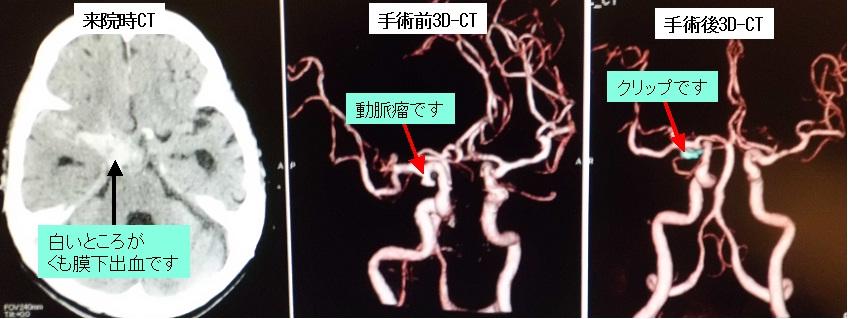
70代の女性です。くも膜下出血で救急搬送されました。左は来院時の頭部CTです。3D-CT検査により動脈瘤が確認されたため(中央写真)、緊急で開頭クリッピング術を行い、術後の3D-CT検査(右写真)では動脈瘤は描出されなくなっています。
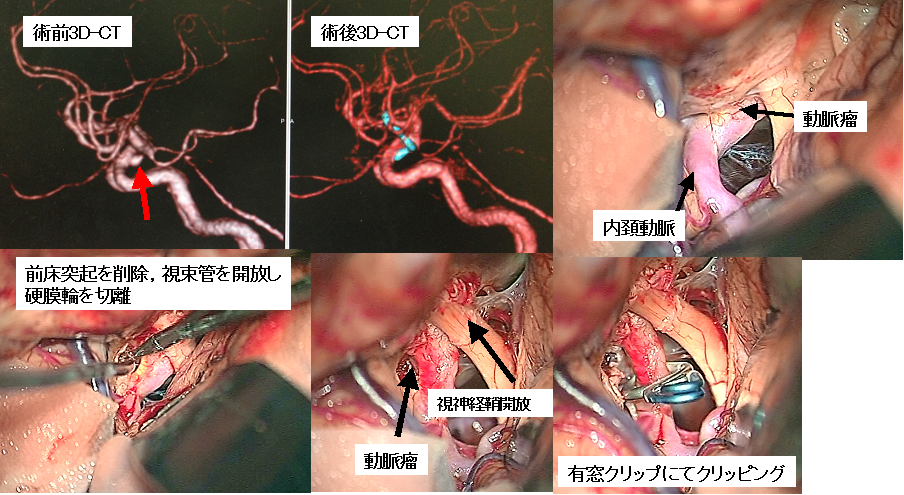
左内頚動脈の未破裂脳動脈瘤です(上段左写真赤矢印)。この動脈瘤は一部が骨に隠れて存在するので、クリッピングの際には骨を削る必要があります(上段右写真)。前床突起および視束管とよばれる骨構造をドリルで削除して視神経を開放し、内頚動脈周囲の硬膜を切離することで動脈瘤の全貌が確認できます(下段左および中央の写真)。最終的に血管をまたぐタイプのクリップ(有窓クリップと呼ばれます)を用いて動脈瘤のクリッピングを行いました(下段右写真)。術後のCT検査でも、動脈瘤が写ってこないことが確認できます(上段中央写真。水色はクリップ)。
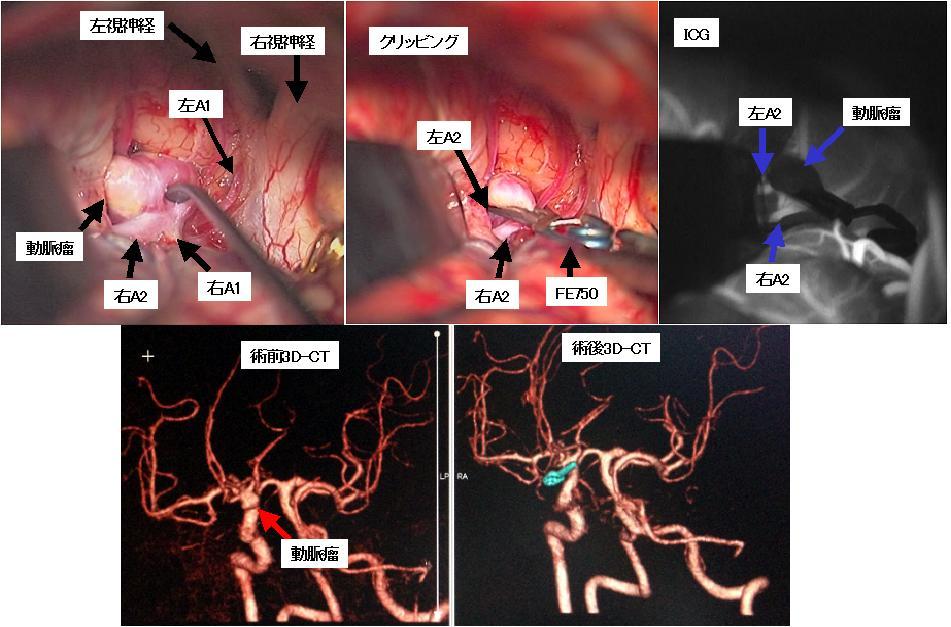
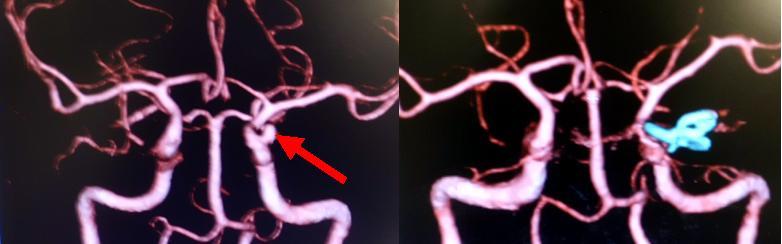
上段の写真は50代男性の未破裂脳動脈瘤の術中所見です。前交通動脈と呼ばれる部位に動脈瘤ができています。この部位は動脈瘤ができやすい部位の一つです。上段左は動脈瘤の全貌が見えるようになったところです。A1、A2と書いてあるのは血管の名称です。上段中央は、動脈瘤に対してまさにクリップをかけようとしているところです。FE750というのはクリップの種類です。上段右は、クリップをかけた後に動脈瘤が完全につぶているか、あるいは正常な血管の血流に問題がないかなどを調べるために、ICGと呼ばれる薬剤を使用して顕微鏡下に検証しているところです。下段左は手術前の3D-CT検査で、赤矢印で示すように動脈瘤がみられます。下段右は手術後の3D-CT検査で、動脈瘤はうつらなくなっています。水色で示しているのはクリップです。
30代女性の未破裂内頚動脈瘤(左画像の赤矢印)です。前床突起と呼ばれる骨構造の近傍にできているためにクリップをかける際にこの前床突起をドリルで削る必要があります。このような動脈瘤の場合、術中の動脈瘤破裂に備えて念のために頸部で内頚動脈を確保しておく必要があります。開頭クリッピング術により、術後の検査では動脈瘤は描出されなくなっています(右画像)。クリップは右側の画像では水色で示されています。
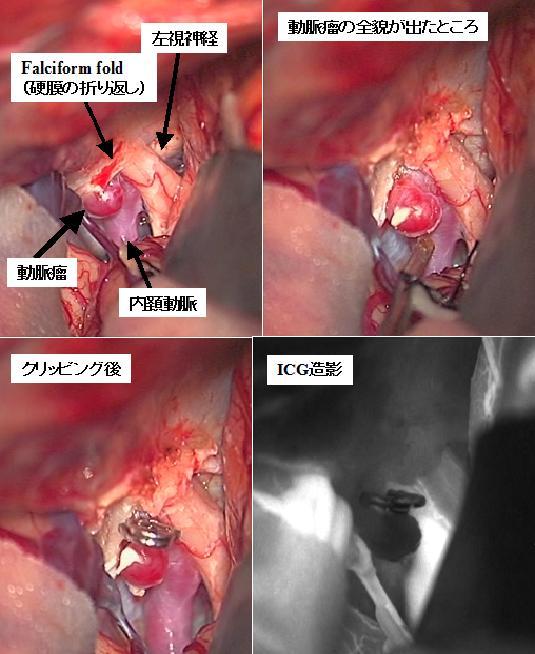
上記の患者さんの術中の写真です。クリップをかけた後にICGと呼ばれる薬剤を使用して顕微鏡下に完全に動脈瘤がつぶれていることを確認しています(下段右写真)。
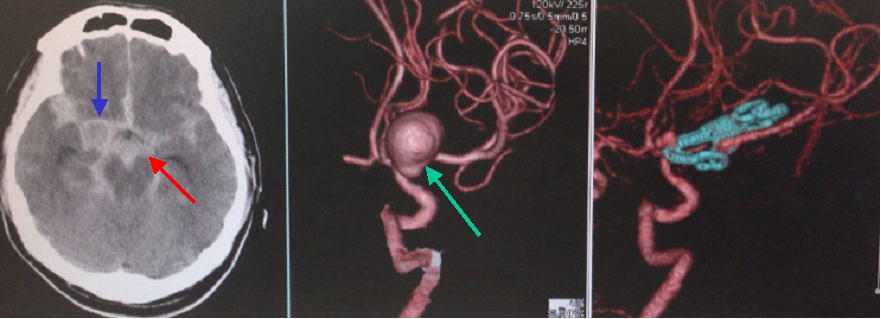
くも膜下出血で発症した比較的大きな左内頚動脈瘤です。左は来院時の頭部CTです。赤矢印で示した白い部分はくも膜下出血を示しています。青矢印で示す円形の部分は動脈瘤を示しています。ただちに3D-CT検査を行うと、大きな左内頚動脈瘤を確認できました(中央写真の緑矢印)。直ちに開頭によるクリッピング手術を行いました。術後の3D-CT検査(右写真)では、動脈瘤が写らなくなっています。水色はクリップを示しています。
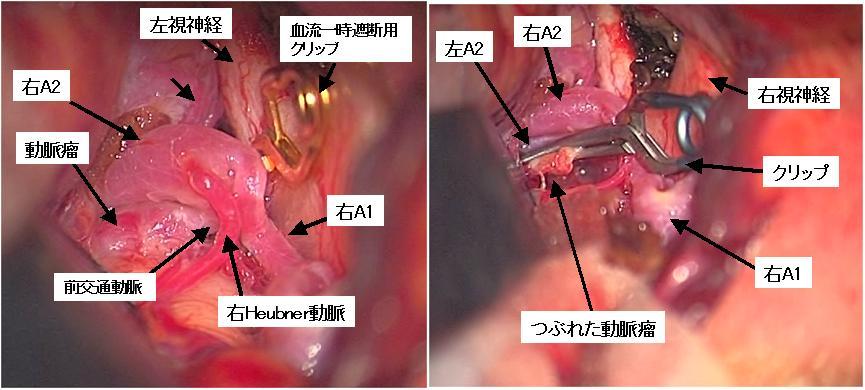
前交通動脈といわれる部位に生じた未破裂脳動脈瘤の手術中の写真です。右側の前頭側頭部から手術をしています(pterional approach)。脳動脈瘤の手術の際には、安全にクリップをかけるために一時的に血流を遮断することがあります。左写真はクリッピング前の写真で、金色のクリップは血流一時遮断用のクリップです。右はクリッピングを行って動脈瘤をつぶした後の写真です。
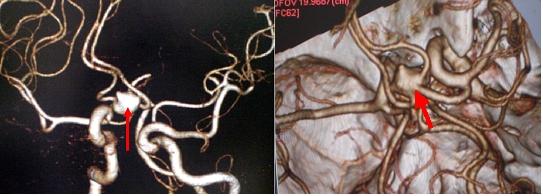
前交通動脈と呼ばれる部位に生じた比較的大きな脳動脈瘤です(赤矢印)。クモ膜下出血を予防するための手術を行いました。手術中の所見を以下に示します。
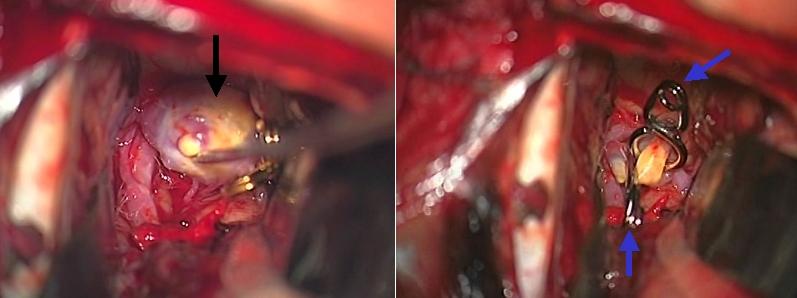
上記に示した前交通動脈と呼ばれる部位にできた未破裂脳動脈瘤の手術中の写真です。左の写真は左右の脳の間を分けて(経大脳半球裂到達法)動脈瘤に到達したところです。動脈瘤(黒矢印)はやや大きめで、一部が黄色く動脈硬化の所見もみられます。右の写真は2つのクリップ(青矢印)を用いて動脈瘤をつぶしたところです。これによりこの患者さんは動脈瘤が破裂してクモ膜下出血になる不安から開放されました。このような手術を開頭クリッピング術と呼んでいます。
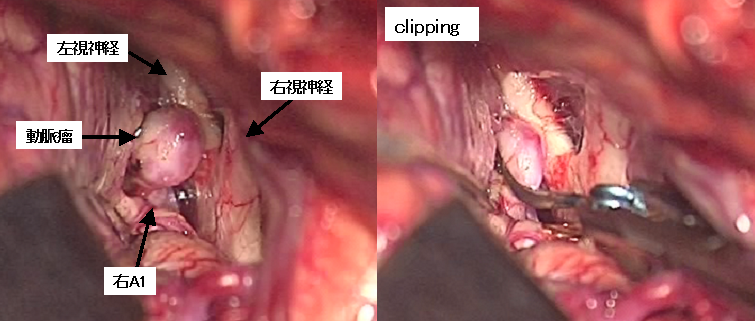
前交通動脈瘤に対するクリッピング手術の術中所見です。右の前側頭部(こめかみのあたり)から動脈瘤にアプローチしています。左右の視神経が見えています。ドーム状の動脈瘤が確認され(左写真)、クリップを用いて動脈瘤を閉鎖しています(右写真)。
大きな右内頚動脈未破裂脳動脈瘤の症例です。術前(左の写真)では内側に向いた脳動脈瘤は完全に塞がれ、描出されなくなっています。
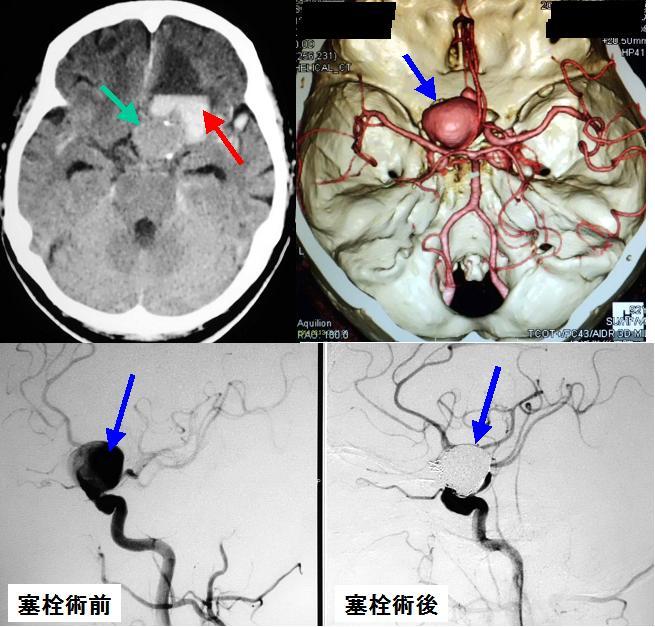
高齢の患者さんにみられた出血発症の大きな左内頚動脈瘤です。来院時のCTでは出血(上段左写真の赤矢印)と動脈瘤(上段左写真の緑矢印)がみられます。3D-CT検査を行うと大きな動脈瘤がよくわかります(上段右写真の青矢印)。この患者さんにはコイル塞栓術とよばれる血管内治療を行いました。これは鼠径部の動脈からカテーテルを挿入して動脈瘤まで達しコイルを動脈瘤内に充填することにより閉塞せしめ、再出血を防ぐ方法です。塞栓術前の脳血管撮影では大きな動脈瘤が描出されていますが(下段左写真の青矢印)、塞栓術後には動脈瘤が描出されなくなっています(下段右写真の青矢印)。
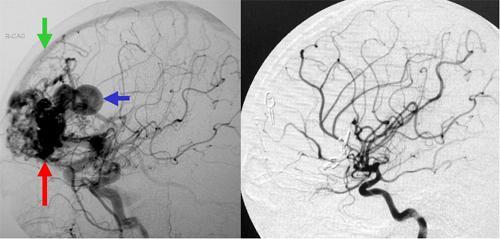
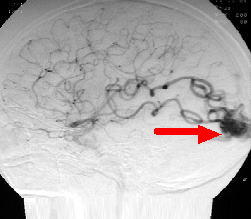
脳出血で発症した脳動静脈奇形と呼ばれる疾患です。脳血管撮影において、ナイダスとよばれる血管の塊(左写真赤矢印)がみられ、大きな静脈瘤(左写真青矢印)を伴っています。さらに上矢状洞とよばれる太い静脈路へ異常な血液の流れが入り込んでいるのがわかります(左写真緑矢印)。開頭手術により摘出しました。術後の脳血管撮影では異常な血管の塊や静脈瘤などは消失しています。
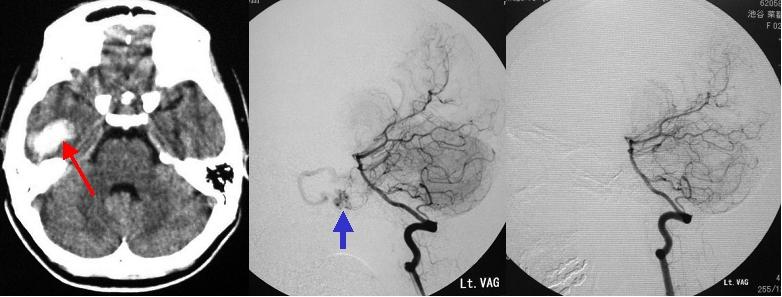
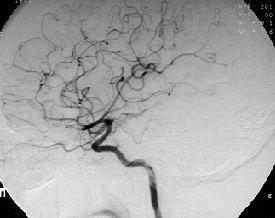
頭痛で発症した20代の女性です。入院時の頭部CTでは脳内出血がみられます(左写真の赤矢印)。その原因を調べるために脳血管撮影検査を行うと、脳動静脈奇形という生まれつきの血管奇形病変がみつかりました(中央の写真青矢印)。開頭手術によりこの脳動静脈奇形を摘出し、手術後の脳血管撮影検査ではうつらなくなっています(右写真)。
後頭葉脳動静脈奇形の患者さんです。術前の脳血管撮影(左側の写真)ではナイダスと呼ばれる異常血管の塊が黒く描出されています。
開頭術により全摘出しました。術後の血管撮影では異常血管の塊は描出されていません。何らの後遺症なく退院され、現在は年に一回の外来通院となっています
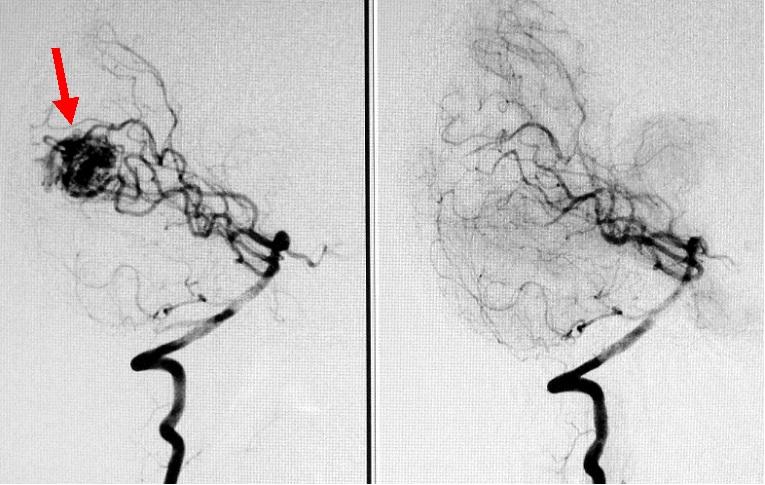
頭痛をきっかけに発見された後頭葉脳動静脈奇形です。脳血管撮影という検査により動静脈奇形が確認されました(左写真赤矢印)。
頭痛と本病変の因果関係は明らかではありませんでしたが、将来的な出血リスクを鑑み、手術により全摘出しました。
術後の脳血管撮影検査(右写真)では、病変はうつらなくなっています。
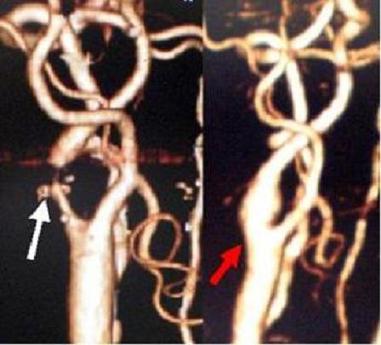
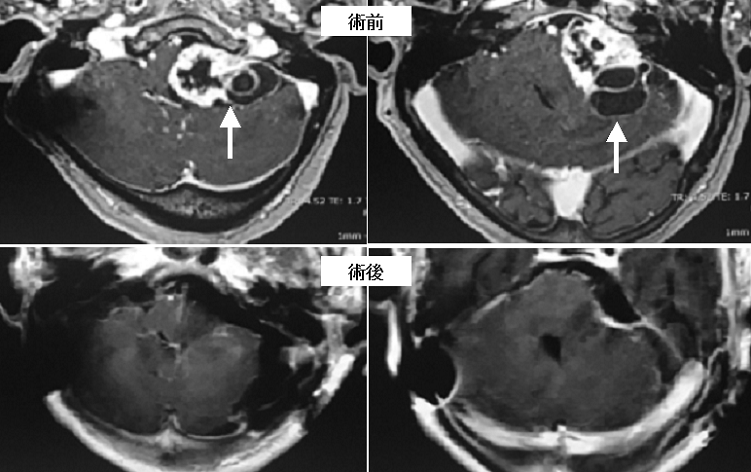
70代男性の内頚動脈狭窄症です。内頚動脈の一部が強く狭窄していることがわかります(左画像の白矢印)。この患者さんでは狭窄している部位が第2頚椎の高さまで達していて、比較的難しい例でした。頭部を5センチほど切開して内頚動脈内膜剥離術とよばれる手術を行い、手術後、狭窄は改善しています(右画像赤矢印)。
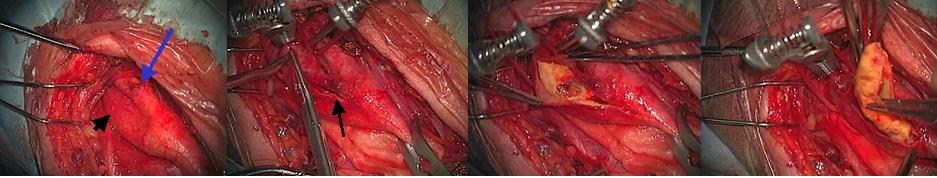
頚部内頚動脈狭窄症の実際の手術の光景です。
(一番左の写真)右側の頚動脈を露出したところです。青矢印は外頚動脈、黒矢印は内頚動脈で狭窄が生じている血管です。
(左から2番目の写真)はさみで内頚動脈を切開しているところです。
(右から2番目の写真)血管を開くと、中に黄色のコレステロールの塊がみえてきました。これを粥腫(じゅくしゅ)と呼んでいます。
(一番右の写真)黄色の塊を血管の壁から剥離して摘出しているところです。これにより血管の狭窄は解除され、脳の血流が元通りに回復することになります。粥腫を摘出後、血管は縫合します。
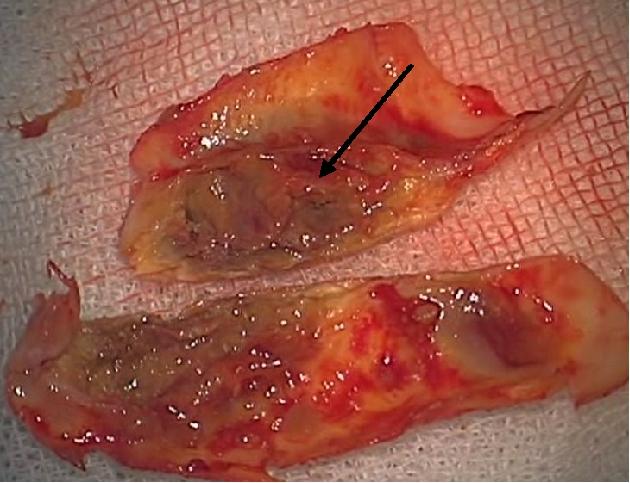
摘出された粥腫(じゅくしゅ)を切開して観察したところです。一部非常にやわらかく、ぐずぐずとしたところがあります(矢印)。このようなやわらかい部分の一部がはがれて脳の方へ流れていき、脳梗塞の原因となることがあります。
このように頚動脈狭窄症においては、血管が狭くなることによる脳血流の低下を解除することの他、狭窄部分から脳梗塞の原因となる塞栓物質が飛んでくることを未然に防ぐことが治療の目的になります。
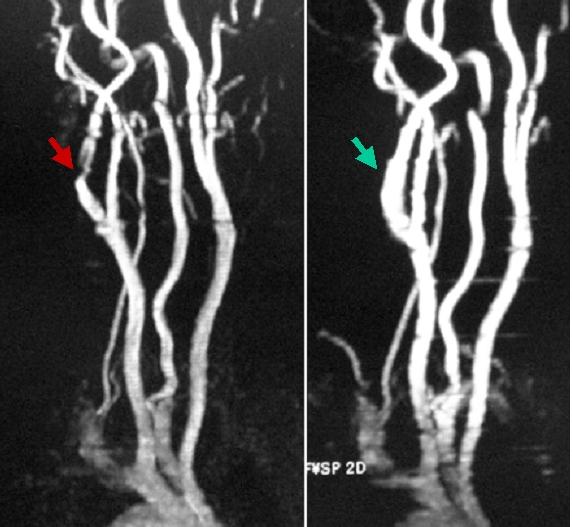
上記の患者さんの頚の血管のMRA検査です。左は手術前で、頚部の血管が急激に細くなっているのがわかります(左写真赤矢印)。右は手術後ですが手術前に細かった部位はもとの太さに戻っています(右写真緑矢印)。
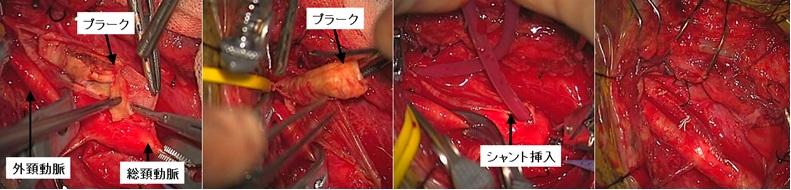
頚動脈狭窄症の術中写真です。手術中には頚動脈を一時的に遮断する必要があるのですが、その際当科ではSEPあるいはMEPと呼ばれる術中モニタリングを行い、必要に応じてシャントと呼ばれる血流を維持する細いチューブを使用し(右から2枚目の写真)、安全性を確保しています。
この手術で心配な稀な合併症として術後の血液の流れ過ぎ(過潅流症候群かかんりゅうしょうこうぐん)が挙げられます。これは狭窄が解消されたことによる血流増加に脳が耐えきれず痙攣や出血を来たすものです。この合併症は手術前の検査で脳の血管予備能が低下している場合に生じやすいといわれています。このため、脳血管予備能が低下している場合には、手術翌日まで麻酔は醒まさず厳重な血圧管理を行い、麻酔をかけたまま脳血流検査を行って過潅流になっていないことを確認した上で麻酔を醒ますという方針を採っています。
40代男性の内頚動脈狭窄症です。手術前のCT検査では血管の狭窄が明らかです(左写真の赤矢印)。手術後のCTでは本来の太さに戻っています(右写真の青矢印)。なお,現在では頚部内頚動脈狭窄症の治療は多くの場合,血管内治療によりステントを留置する手技(CASと呼ばれます)での治療を行っています。
硬膜動静脈瘻とよばれる血管病変です。治療前(左)には赤矢印で示すような異常血管が描出されていますが、血管内治療(塞栓術)後には、これらの異常血管は描出されなくなっています。
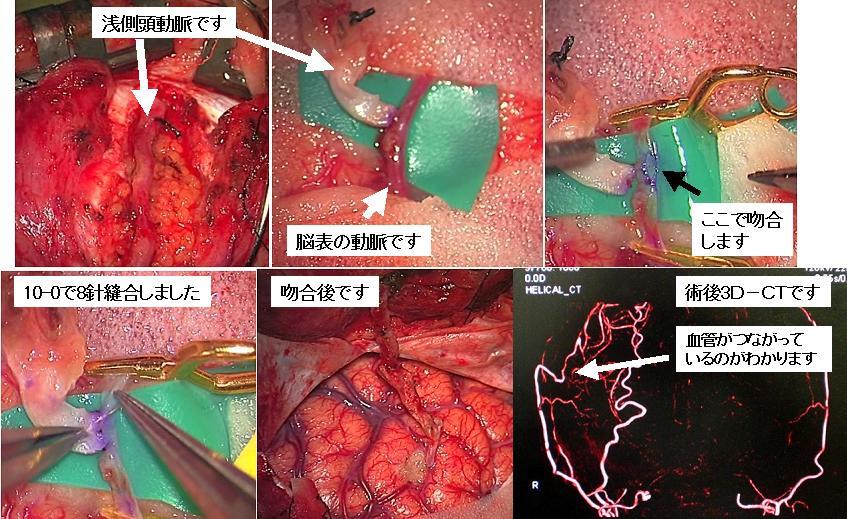
50代男性で、右の中大脳動脈とよばれる血管が狭窄していました。このように頭蓋内の主要血管が狭くなってしまっている場合、脳の血流や予備能等の様々な検査が必要となります。その結果、場合によっては頭蓋内外の血管をつなげて(吻合術)、脳の血流増加を図る手術を行うことがあります。一般には浅側頭動脈(せんそくとうどうみゃく)と中大脳動脈をつなぐことが多いので、術式としては浅側頭動脈-中大脳動脈吻合術と呼ばれます。上の写真はその術中の画像です。術後の血管の検査(下段右の3D-CT画像)では、頭蓋外の血管が吻合部を介して中につながっていることがわかります。
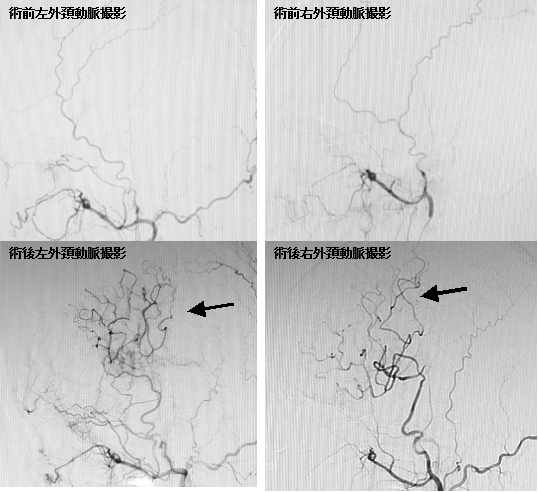
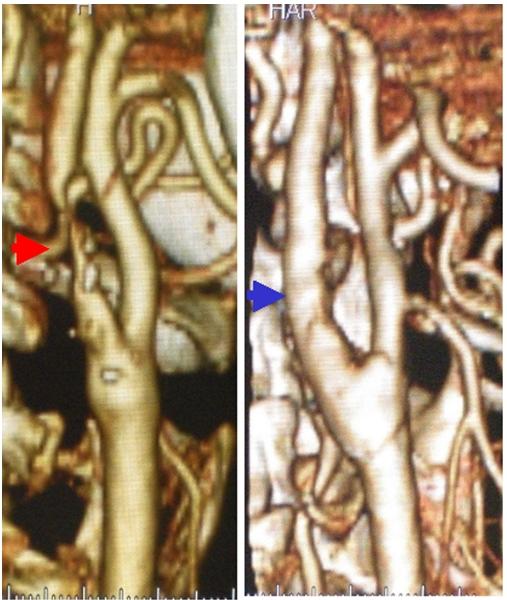
40代女性でもやもや病の患者さんです。もやもや病では内頚動脈の終末部が閉塞してしまいます。このため脳への血流を増やす手段として、本来は皮膚に血液を送っている外頚動脈を頭蓋内の細い血管につなげる(吻合する)バイパス手術が行われます。上段はバイパス手術前の外頚動脈撮影(左写真は左外頚動脈、右写真は右外頚動脈)です。下段はバイパス術後の外頚動脈撮影です。外頚動脈を介して術前には描出されなかった頭蓋内の動脈が写るようになってきています(下段写真の矢印)。
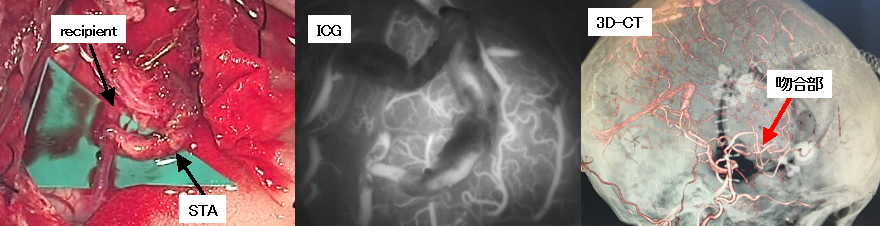
左写真は上記のもやもや病患者さんの右バイパス手術時の術中写真です。Recipientとあるのは、脳表の細い血管で、これに外頚動脈の枝である浅側頭動脈(せんそくとうどうみゃく:STAと書いてある血管)を髪の毛よりも細いナイロン製の糸で吻合しました。ICGというのは術中に血流を確認する方法で、バイパスが通っていることがわかります(中央の写真)。術後のCTでは吻合部を介して血管がつながっていることがわかります(左の写真)。
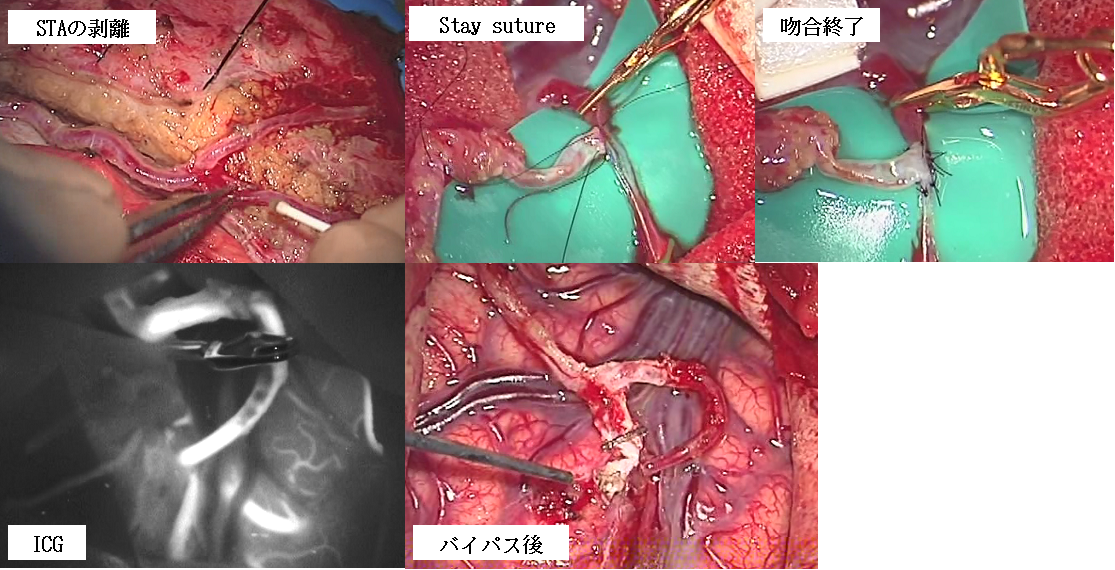
上記のもやもや病患者さんの左側バイパス手術時の術中写真です。右側と同様に脳表の細い血管に外頚動脈の枝である浅側頭動脈(STAと示してある血管)を髪の毛よりも細いナイロン糸で吻合しました。ICGというのは術中に血流を確認する方法で、バイパスが通っていることがわかります(下段左の写真)。
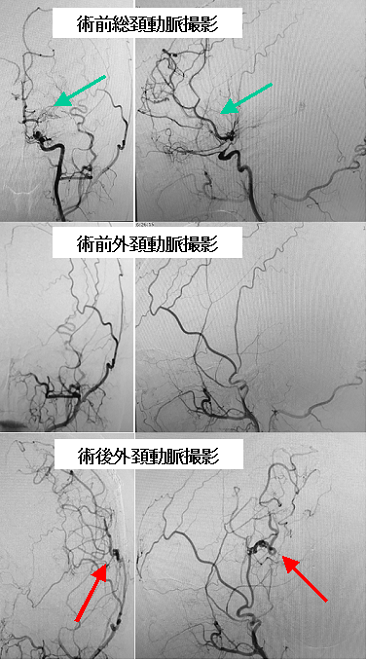
40歳台の女性のもやもや病です。上段は術前の内頚動脈撮影で、本来描出されるべき血管が見えず、チリチリとしたいわゆるもやもや血管(上段の緑矢印)が見えます。中断は術前の外頚動脈撮影です。この検査で見えている浅側頭動脈をバイパス手術にて脳表の中大脳動脈の枝につなぎました。その結果、術後の外頚動脈撮影(下段)では、術前には描出されていなかった頭蓋内の動脈(下段赤矢印)が見えるようになりました。
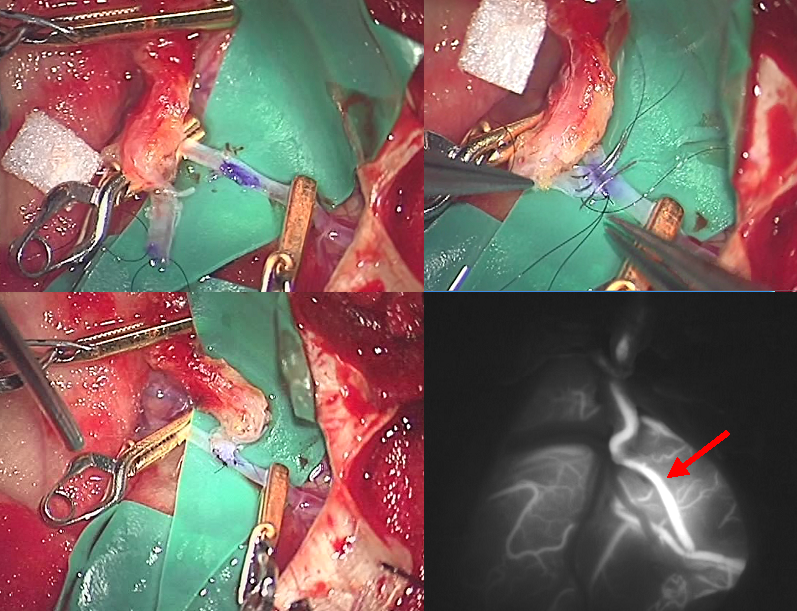
上記の患者さんのバイパス手術の術中写真です。上段左は吻合直前の写真です。上段右は吻合中で、とても小さな針糸で血管同士を縫合している途中です。下段左は吻合が完了したところで、下段右は吻合完了後に術中に行った血管を映し出す検査(ICG)で、吻合した血管が描出され、ちゃんとつながっていることがわかります(下段右写真の赤矢印)。
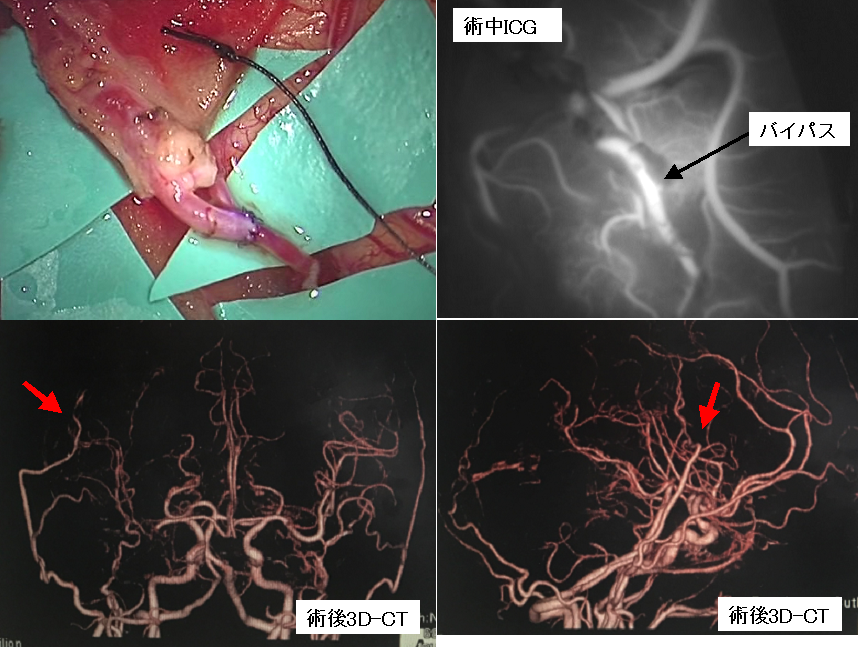
中大脳動脈閉塞症に対してもバイパス手術を行うことがあります。上段左写真は術中の写真で、血管吻合が完了したところです。上段右写真は術中の血管描出検査で、バイパスがつながっていることがわかります。下段は術後の3D-CT検査結果ですが、つながったバイパスが描出されています(下段赤矢印)。
(Ⅲ)頭部外傷
頭部外傷の患者さんは緊急性が高いことが多く、随時対応しています。開頭術による血腫除去や外減圧術(腫れた脳を休めるために一時的に頭蓋骨の一部を外すこと)等の外科的処置のみならず、ICUにおける集中管理や早期からのリハビリを行っています。また、慢性硬膜下血腫症例も多く、ほぼ全員の患者さんが1週間程度の入院で何らの後遺症もなく退院されています。
(Ⅳ)顔面痙攣、三叉神経痛
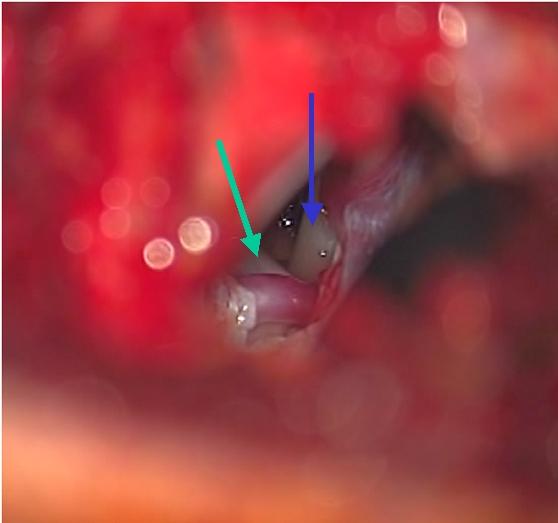
当科では、顔面痙攣や三叉神経痛に対する手術も行っています。これらの疾患は頭の中で血管と神経が動脈硬化等の何らかの原因で接触することにより起こることがわかっています。このため手術では神経と血管の接触部位を注意深く確認して両者を引き離すような手術を行います。このような手術を微小血管減圧術と呼んでいます。上記の写真は左顔面痙攣の患者さんの術中所見です。青矢印は顔面神経を示します。緑の矢印はこの顔面神経の根元で神経(というより正確には神経の出口の脳幹)に接している椎骨動脈を示しています。実際の手術ではこの椎骨動脈を出来るだけ長く剥離して脳幹と神経から離して骨側に固定しました。これにより顔面痙攣は完治しました。ただ、微小血管減圧術においては手術合併症として手術側の聴力低下のリスクがあります。当科ではこのリスクをできるだけ軽減するために本手術の際にはABR(聴性脳幹反応)とよばれる術中モニタリングを使用しています。
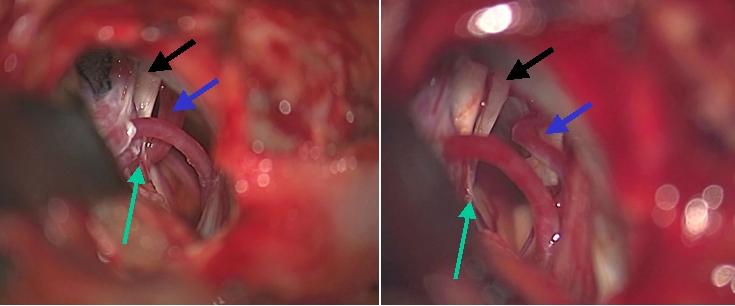
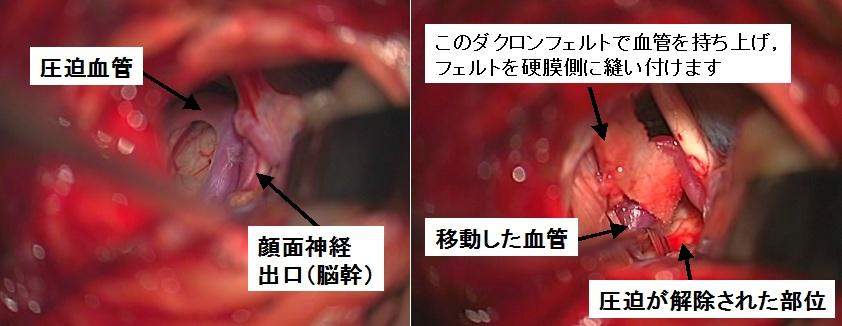
右顔面痙攣の患者さんの術中の写真です。左は圧迫血管の移動処置前、右の写真は移動処置後です。黒矢印は顔面神経を、青矢印は顔面痙攣の原因となっている圧迫血管を示します。緑の矢印は圧迫部位を示しています。血管移動処置後の右の写真では、青矢印で示した原因血管は顔面神経(黒矢印)から引き離され、緑矢印で示された部位での圧迫が完全に解除されていることがわかります。このように原因血管を圧迫部位から移動させる血管移動(transpositionとよびます)が本手術の理想です。しかしながら、血管走行や分岐血管の関係から移動させることが不可能なことがあります。そのような時には、圧迫部位において神経と血管の間にクッションを挿入する処置(これをinterpositionと呼びます)を次善の策として行います。本手術は耳の後下方の頭蓋骨に直径2cmほどの小さな開頭をおくことで可能です。
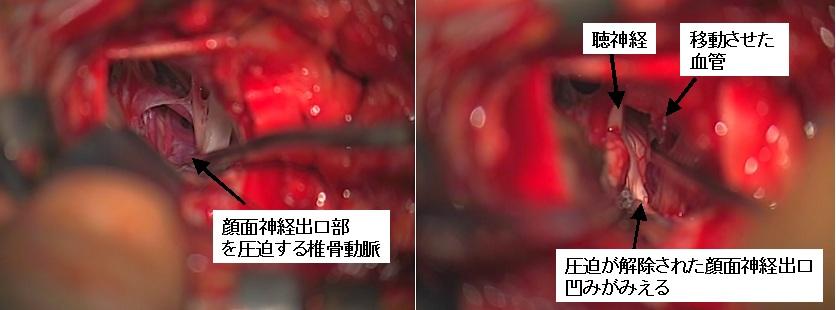
右顔面痙攣の術中所見です。手術中には聴性脳幹反応(ABR)と呼ばれるモニタリングを行い、合併症としての聴力障害を防いでいます。左の写真では脳幹部において顔面神経の出口を圧迫している椎骨動脈と前下小脳動脈と呼ばれる血管が確認されます。原因血管を圧迫部から離して骨側へ移動させ、ダクロンフェルトを使って硬膜に縫い付けて固定します。移動後の写真(右側)では、長年の圧迫によりへこんでしまった顔面神経出口(脳幹部)がみえています。この患者さんでも顔面痙攣は手術直後からぴたりと止まりました。
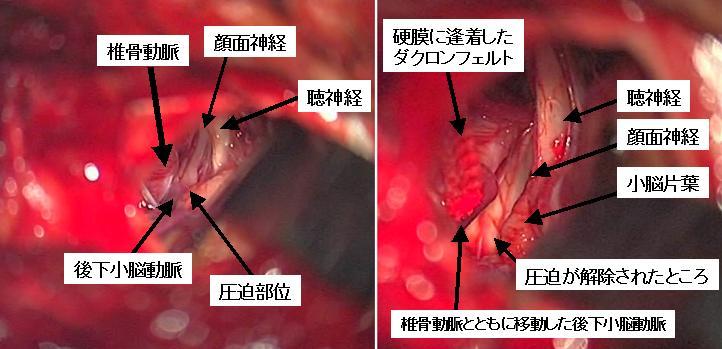
40代男性の左顔面痙攣の術中所見です。後下小脳動脈とよばれる動脈によって顔面神経の脳幹からの出口が圧迫され、陥凹していることが確認できました。血管を移動することにより圧迫が解除され、術直から顔面痙攣は消失しました。手術中にはABRと呼ばれるモニタリングを行い、合併症としての聴力障害をできるだけ回避しています。
左顔面痙攣の手術中の写真です。原因となっている圧迫血管が移動して圧迫が解除されていることが良くわかります。
左顔面痙攣の手術の際の写真です。開頭は径2cm程度で十分です(左写真)。責任血管はほとんどの場合顔面神経が脳幹から出る部位(神経というよりは脳幹部)に当たっています(中央写真)。手術の際にはこの血管を移動させて、顔面神経が脳幹から出てくる部位に何も当たっていない状態にします。
70代女性の左顔面痙攣です。椎骨動脈とよばれる比較的太い動脈により顔面神経が脳幹から出る部位が圧迫されていました(左写真)。
このため、ダクロンフェルトとよばれるもので椎骨動脈を巻くようにして、これを圧迫部位から離すように移動させました(右写真)。
手術後は、術直後から顔面痙攣は完全に消失しました。
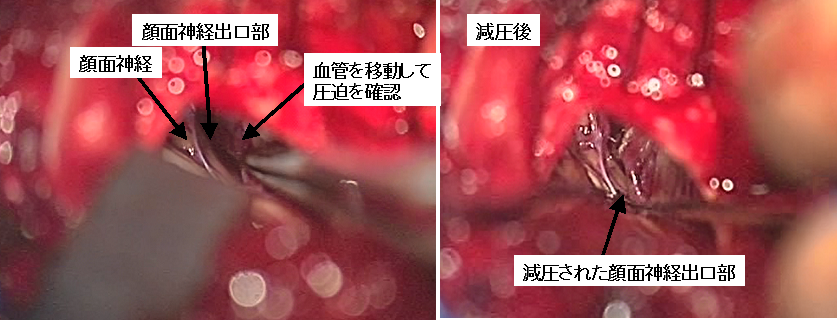
右顔面痙攣の術中所見です。顔面神経が脳幹から出る部分に後下小脳動脈という血管が当たっていることが確認されました(左写真)。この血管を錐体骨側に移動して減圧し、顔面痙攣は治りました。
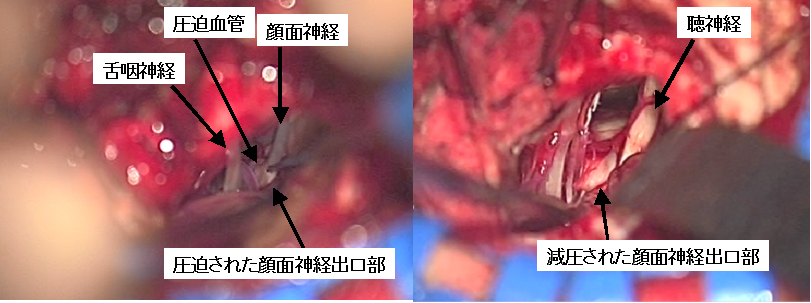
左顔面痙攣の術中所見です。顔面神経が脳幹から出る部分に圧迫血管として後下小脳動脈という血管が当たっていることが確認されました(左写真)。この血管を錐体骨側に移動して減圧し、顔面痙攣は治りました。
30歳台男性の右顔面痙攣の術中所見です。VII REZとあるのは、顔面神経が脳幹部から出るところで、この部位での血管による圧迫が顔面痙攣の原因になります。左写真のように前下小脳動脈がその部分に当たっていたため、これを移動させました。
内耳動脈と呼ばれる血管が顔面神経に触れるように走行していました。おそらくこれは顔面痙攣の原因血管ではないと考えられるのですが、念のため同時に移動させました。術後顔面痙攣は止まりました。
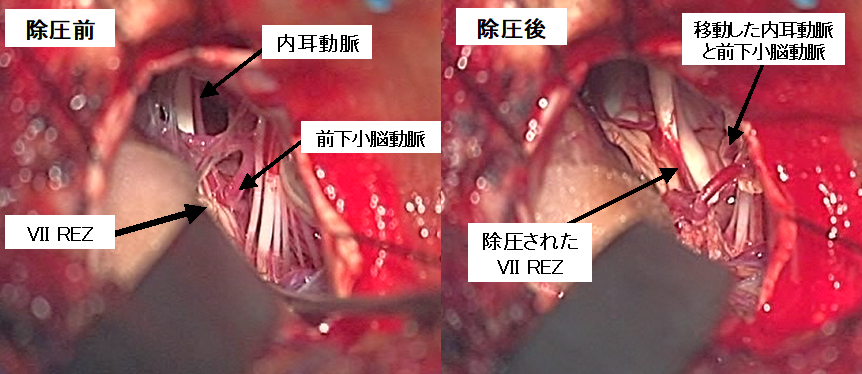
右顔面けいれんの術中写真です。患者さんは一日中顔の右側だけが目の周りや口の周囲がピクピクと動いてしまい、しかも悪化傾向にあったため、とても困っており、手術を希望して当科を受診しました。左写真では後下小脳動脈と呼ばれる動脈が顔面神経に接触・圧排していることがわかります。
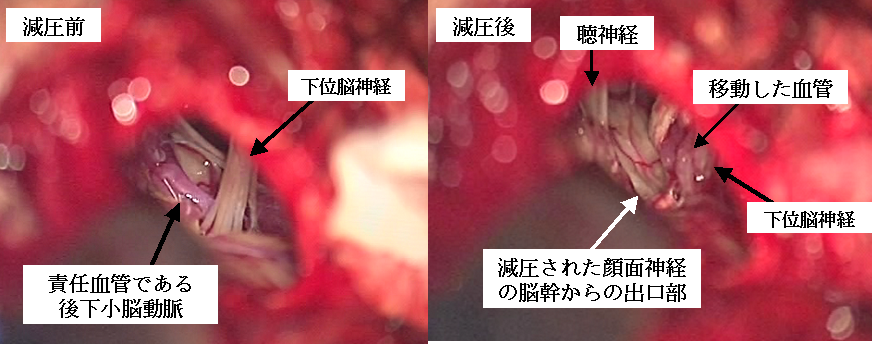
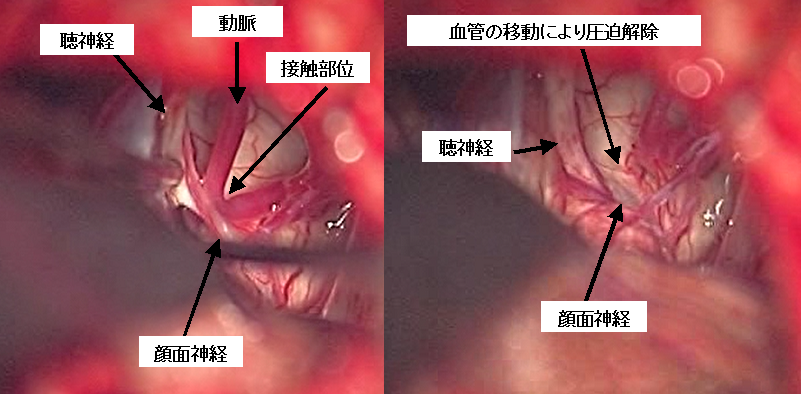
右顔面痙攣の術中所見です。顔面神経が脳幹から出る部分に圧迫血管として後下小脳動脈という血管が当たっていることが確認されました(左写真)。この血管を錐体骨側に移動して減圧し、顔面痙攣は治りました。血管の移動後は、顔面神経が脳幹から出てくるところが良く見えるようになっています。
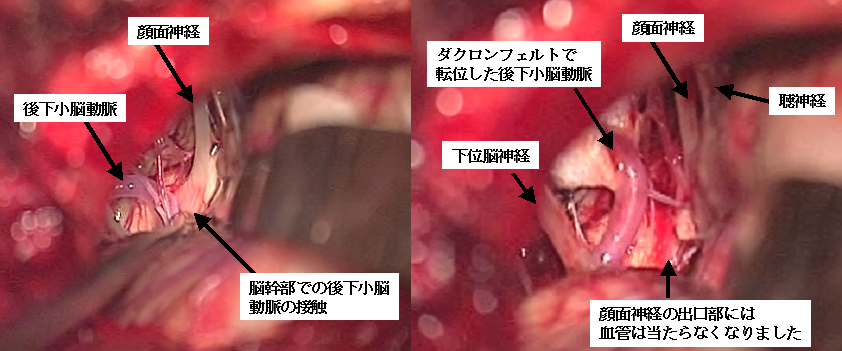
左顔面痙攣の術中所見です。顔面神経が脳幹から出る部分に圧迫血管として後下小脳動脈という血管が当たっていることが確認されました(左写真)。この血管を錐体骨側に移動して減圧し、顔面痙攣は治りました。血管の移動後は、顔面神経が脳幹から出てくるところが良く見えるようになっています。

40代男性の顔面痙攣です。椎骨動脈によって顔面神経が脳幹から出る部分で圧迫されていることが原因でした。上段左は手術の最初の段階で、椎骨動脈により脳幹部が押されていることを確認しています。上段右は椎骨動脈を動かして、圧迫部位を慎重に観察しているところです。下段左はフェルトを用いて椎骨動脈と前下小脳動脈を移動させて脳幹部での圧迫を解除したところです。下段右は顔面神経の根元に何も当たっていないことを最終確認しているところです。この患者さんは手術直後から顔面痙攣はぴたっと止まりました。なお、上の術中写真に書いているIX,X,XIと飲み込みや肩の動きに関与する脳神経を、VIIは顔面神経、VIIIは聴神経、REZは神経の根元、AICAは前下小脳動脈を意味します

右三叉神経痛の手術中の写真です。三叉神経と血管が接触していたため(左写真)、この血管をダクロンフェルトとよばれるもので巻いて移動させ、三叉神経には何も触れていない状態にしています(右写真)。術後、顔面の痛みは消失しました。
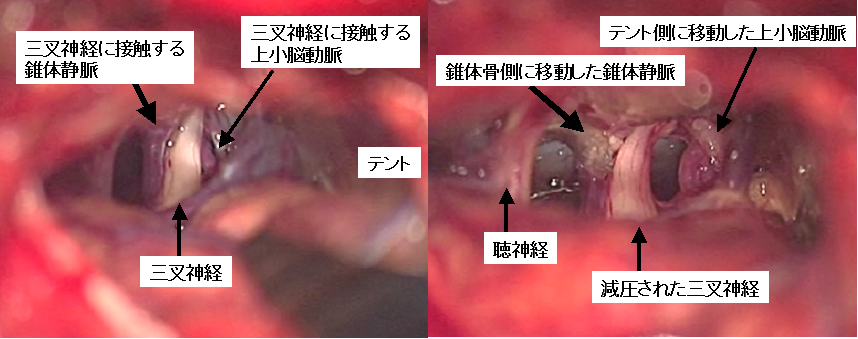
60代男性の左三叉神経痛手術の術中所見です。上小脳動脈と錐体静脈が三叉神経に接触しているのがわかります(左写真)。痛みの主たる原因血管は上小脳動脈と思われましたが、両方の血管をテフロンフェルトを用いて移動させ、三叉神経と直接接触しないようにしました(右写真)。上小脳動脈は小脳テントとよばれる部位に寄せるように移動させています。術直後から顔の痛みは消失しています。
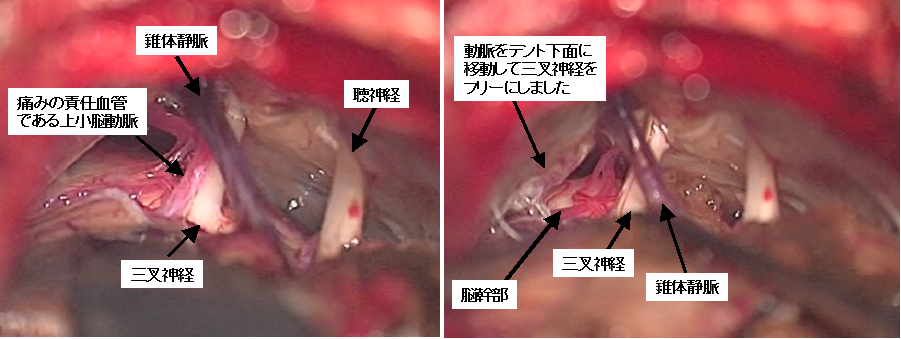
70代女性の右三叉神経痛手術の術中所見です。上小脳動脈が三叉神経に接触しているのがわかります(左写真)。この血管をテフロンフェルトを用いて小脳テントとよばれる部位に寄せるように移動させ、三叉神経と接触しないようにしました(右写真)。術直後から顔の痛みは消失しています。
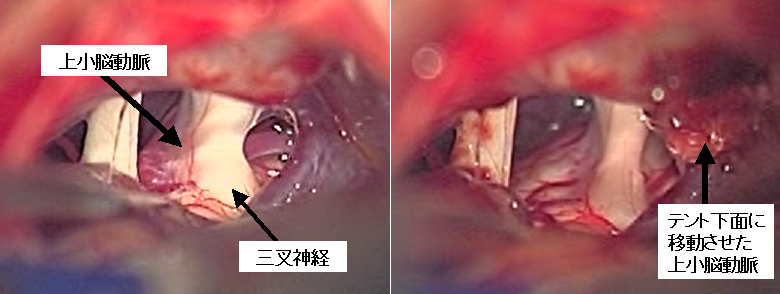
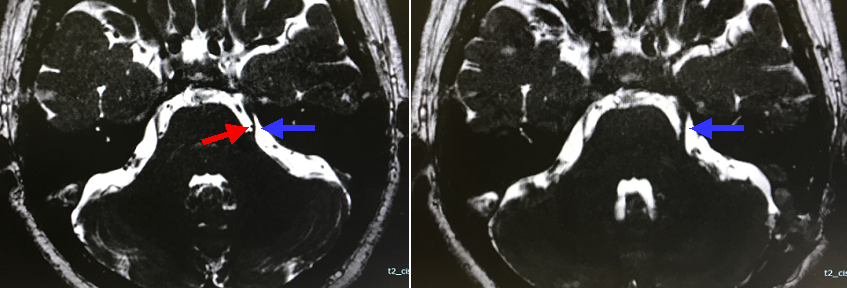
30歳台女性の左三叉神経痛の術中写真です。上小脳動脈によって三叉神経が裏から圧迫されているのがわかります(上段左写真)。よくみると、三叉神経が血管圧迫によって盛り上がっています。上小脳動脈を上方に移動させ、小脳テントと呼ばれる部位に固着させて神経の圧迫を解除しました(上段右写真)。術後痛みは完全に消失しました。
下段は術前(下段左写真)、術後(下段右写真)のMRI画像です。術前(下段左写真)では三叉神経(青矢印)が血管(赤矢印)によって圧排され、カーブを描くように少し曲がっていることがわかります。術後のMRI(下段右写真)では、三叉神経がまっすぐ走行していることがわかります(下段右写真青矢印)。
なお、上段写真で示している術野で、三叉神経の左側に見えているのは聴神経と顔面神経です。これでわかるように本手術は聴神経のすぐ近くでの手術であり、手術の合併症として聴力障害が生じ得ます。この合併症を可能な限り避けるために術中には聴性脳幹反応(ABR)と呼ばれるモニタリングを行い、加えて顕微鏡下手術の最初に水平裂と呼ばれる脳槽を開放して聴神経への負担を軽減しています。
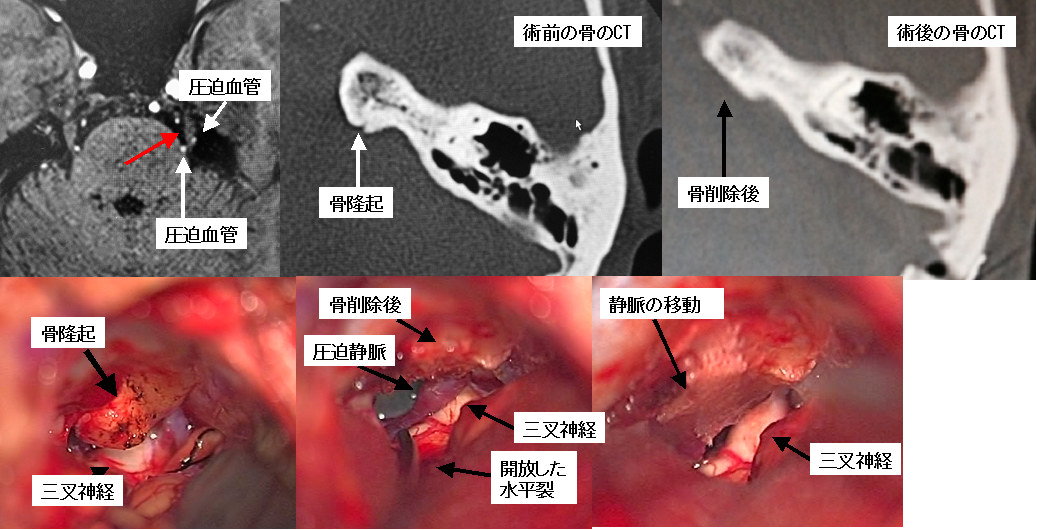
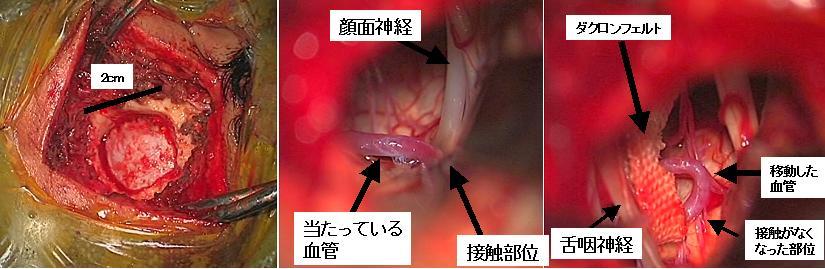
40代男性の三叉神経痛です。術前の画像評価では、三叉神経(上段左写真の赤矢印)を挟み込むように圧迫血管が認められました(上段左の写真)。骨のCT検査では、三叉神経手前の骨が通常よりも隆起していることがわかります(上段中央の写真)。このことは実際の手術においては骨の隆起が邪魔となって三叉神経が見にくくなり、適切な処置が困難であることを示唆しています。このような場合にはこの骨隆起をドリルを用いて削ることにより、良好な術野を得ることが必要となります。下段は術中所見ですが、骨の隆起により三叉神経がとても見にくくなっていることがわかります(下段左写真)。この隆起した骨を削ることにより神経と血管が良く見えるようになり、手前で静脈により三叉神経が圧迫されていたことがわかります(下段中央の写真)。この手術においては、水平裂とよばれる溝を剥離・開放して小脳の負担を少なくすることが合併症を減らすために重要です(下段中央の写真)。最終的に、本患者さんでは静脈を吊り上げて移動して三叉神経と離し(下段右写真)、かつ、裏側から接触していた動脈も移動させることにより痛みは完全に消失しました。
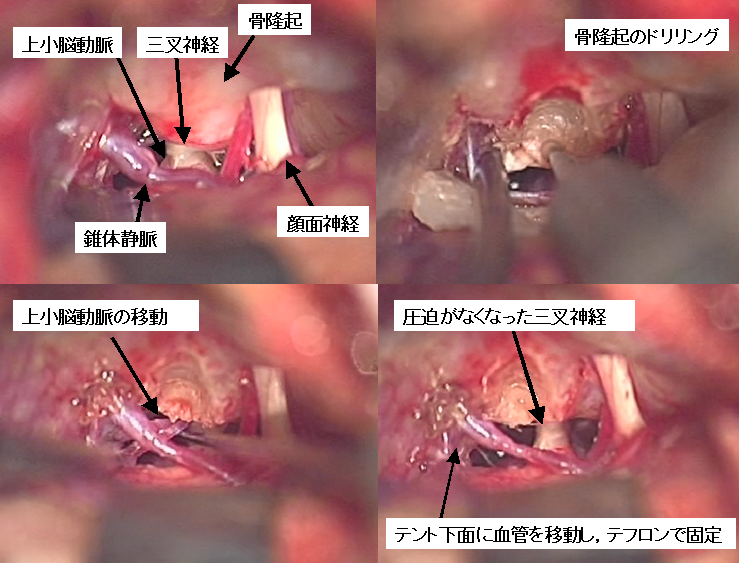
三叉神経痛の術中写真です。上小脳動脈という血管が三叉神経にあたっていることが原因となっていました(上段左写真)。開頭手術を行いましたが、三叉神経手前の骨の隆起が大きくて圧迫部位の観察に支障があったため、ドリルにより骨を削る必要がありました(上段右写真)。これにより痛みの原因となっている血管の移動が可能となり(下段左写真)、最終的には三叉神経の圧迫がなくなり(下段右写真)、三叉神経痛による顔の激しい痛みは術直後から完全に消失しました。
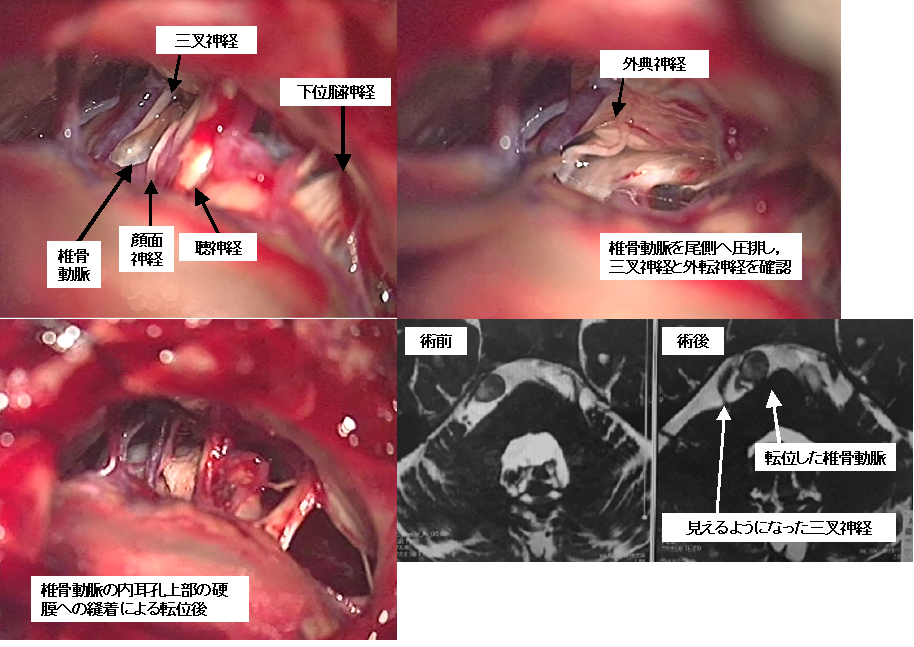
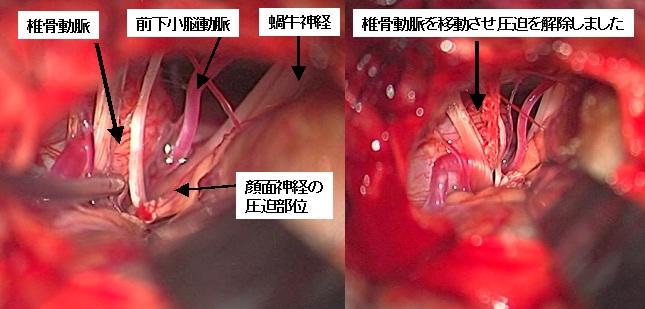
叉神経痛や顔面痙攣では、椎骨動脈とよばれる大きな血管が責任血管である場合、手術の難度が上がります。上記画像は、椎骨動脈が大きく変位したために生じた三叉神経痛の患者さんです。患者さんは痛みのために食事もままならず、体重が10Kg減少して受診しました。手術の難度は極めて高いと考えられましたが、患者さんが食事もできないようでは命にかかわると考え、手術を決断しました。上段は椎骨動脈が三叉神経を強く圧迫している術中所見です。何とか工夫してその圧迫を解除しました(下段左写真)。下段右は術前・術後のMRIですが、術後は椎骨動脈の位置が移動したことにより三叉神経の圧迫が解除され、画像上も三叉神経が良く見えるようになったことがわかります。
(Ⅴ)その他
先天奇形やクモ膜下出血後、あるいは原因の明らかでない特発性の水頭症(脳脊髄液の循環が障害され、脳脊髄液が過剰になっている状態)に対してはシャント手術を行っています。近年話題となっている、治療可能な痴呆症の原因疾患としての特発性正常圧水頭症に対しては開院当初から神経内科と協力しながら積極的に治療しています。多くの患者さんが神経内科にて診断された後に脳外科で手術を受けられ、高次機能や歩行機能の著しい改善を得ています。当科では年間20例以上の水頭症に対するシャント手術を行っています。
*特発性正常圧水頭症は近年治療可能な痴呆を呈する疾患として注目されています。典型例では痴呆、歩行障害、失禁といった症状がみられます。診断には60歳代以後の発症という条件のもと、CTやMRI上の脳室拡大に加えて、高位円蓋部くも膜下腔の狭小化やシルビウス裂と言われる部分の拡大といった所見が重視されます。上記3つの症状のうち、歩行障害が最も頻度が高く、またシャント術と呼ばれる治療による改善率も高いとされています。歩行はいわゆるパーキンソン病に似ますが、方向転換時に不安定性を増すことや、後方への転倒傾向が強いことが特徴的です。また、必ずしも痴呆を伴うとは限りません。そのほか、タップテストと呼ばれる髄液排除試験により30mlを抜いて症状改善が数日以内にみられると、シャント手術が有効である可能性が極めて高いと考えられます。しかしこのタップテストはfalse negative(本当は特発性正常圧水頭症なのに、症状改善が得られないこと)が多いのが欠点です
いずれの疾患の治療においても、患者さんご本人やご家族のインフォームド・コンセントを重視し、治療方針を決定しています。何かご不明な点があれば、遠慮なく脳神経外科スタッフにお尋ね下さい。
当科は脳腫瘍や脳血管障害の治療に特に力をいれているため、現在脊髄・脊椎疾患は取り扱っておりませんので、ご了承下さい。
-
診療科・部門のご案内
-
診療科
- 総合診療部(休止中)
- 糖尿病内科・内分泌内科・代謝内科
- 血液内科
- 腎臓内科
- リウマチ科・膠原病内科 (リウマチ・膠原病センター)
- 腫瘍内科
- 緩和支持治療科
- 心療内科・精神科
- 脳神経内科
- 呼吸器内科
- 呼吸器外科
- 消化器内科
- 循環器内科
- 小児科・新生児内科・小児外科
- 外科・消化器外科
- 乳腺外科
- 整形外科
- 脊椎脊髄外科
- 手・末梢神経外科
- 人工関節外科
- 形成外科
- 脳神経外科
- 脳神経血管内治療科
- 心臓血管外科
- 皮膚科
- 産科・分娩部
- 婦人科
- 女性ヘルスケア部
- 眼科
- 耳鼻咽喉科・頭頸部外科
- リハビリテーション科
- 放射線診断科・放射線IVR科・放射線治療科
- 麻酔科
- 泌尿器科
- 救急科・救急災害医療部
- 歯科口腔外科・口腔内科
-
部門
-
センター